

血压管理是神经危重症管理中十分重要的一部分,取栓术中的血压管理对患者预后影响也较大,如果术中血压管理不良会严重影响预后。
取栓术中血压的目标值
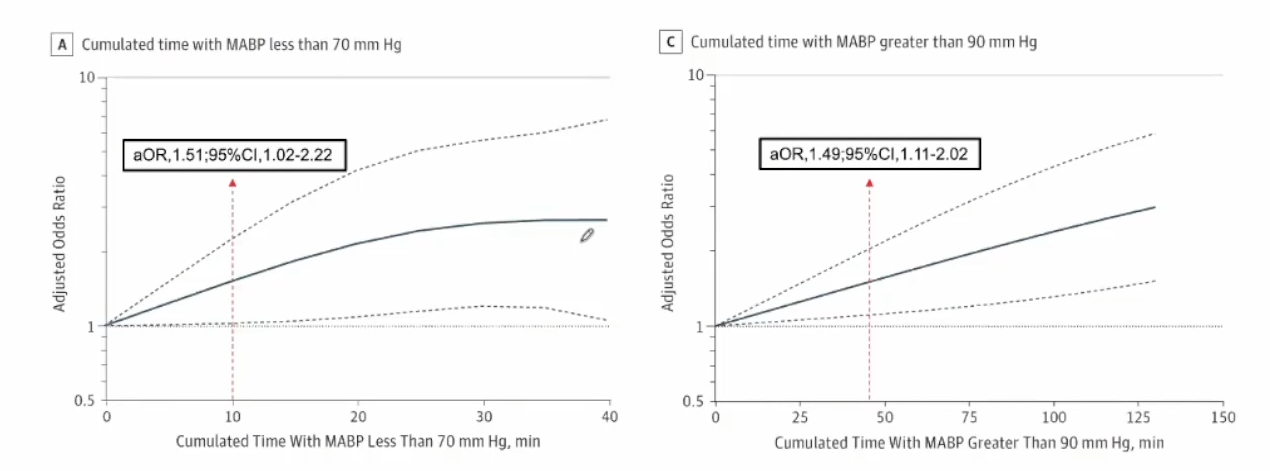
EVT期间的最佳血压目标尚不清楚,血压低于临界阈值及其持续时间可能影响侧支循环和最终梗塞体积,影响功能预后。2016年以来,有3项EVT麻醉方式的RCT试验SIESTA/ANSTROKE/GOLATH(GA vs.PS),本研究中汇总和分析了该3项RCT数据,探讨手术中血压与EVT后的神经结局的关系,主要有效性指标为90天功能预后(mRS)。
研究发现,MABP<70mmHg累积时间(>10min)以及>90mmHg(>45min)与不良预后有关。术中长时间的低血压或者高血压都可能会导致不良结局。
取栓后的血压管理也是非常重要的工作,是临床医护人员十分重视的部分。降压治疗可防止缺血再灌注损伤,但也增加缺血风险。指南建议血管内治疗后24小时内SBP<180mmHg,临床实践中大多数美国机构SBP目标为120-139mmHg 。BP-TARGET为多中心、开放标签、随机对照试验纳入前循环成功再灌注(定义为mTICI2b或3)者再灌注后1h内随机分为强化SBP目标组或标准组,强化组目标是1小时内将SBP降低并维持100-129mmHg 标准组目标是130-185mmHg(128vs138,10mmHg),主要结局是24-36h 时的影像学脑实质内出血率。研究主要终点显示,强化降压未降低取栓后24-36h影像学脑实质出血率,有增加不良结局风险的趋势。

面对血压≥220 mmHg的脑出血,如何降压?
AHA指南根据INTERACT2试验(150-220mmHg))推荐150-220mmHg紧急降至140mmHg是安全的。指南对>220mmHg者推荐水平较低是因缺乏证据ESO认为为了避免AKI SBP降幅应低于90mmHg。本研究为ATACH-I试验的事后分析结果纳入发病了4.5h内SBP>180mmHg的ICH患者强化降压(110-139mmHg)vs 标准降压(140-179mmHg)。本研究随机了999例患者,其中228例SBP>=220mmHg。
>220mmHg,强化降压增加24h神经功能恶化故强化降压不能泛化(降幅应<90mmHg?)
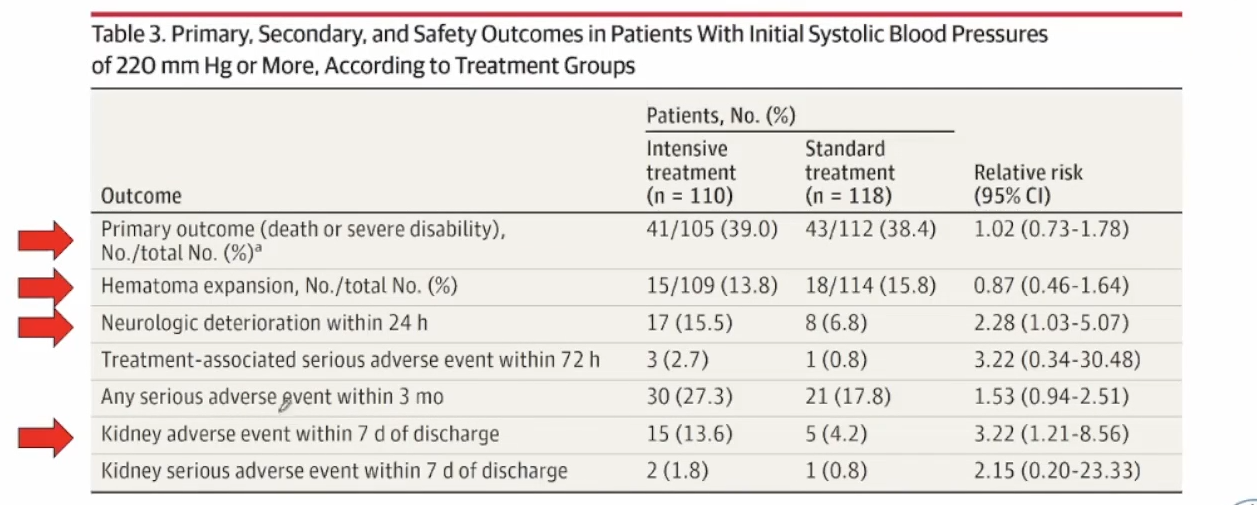
肾功能不全的脑出血,强化降压治疗应谨慎
指南推荐脑出血早期应该强化血压管理,然而,CKD患者的强化血压控制存在争议。SPRING研究发现强化降压增加AKI的风险,INTERACT2试验不同eGFR的获益是一致的。ATACH-2研究强化降压增加肾脏不良事件。本研究利用ATACH-2试验数据探讨eGFR对临床结局(90天死亡或残疾)的影响。
基线eGFR<60mL/min/1.73m2者强化降压增加90天死亡和残疾发生率。
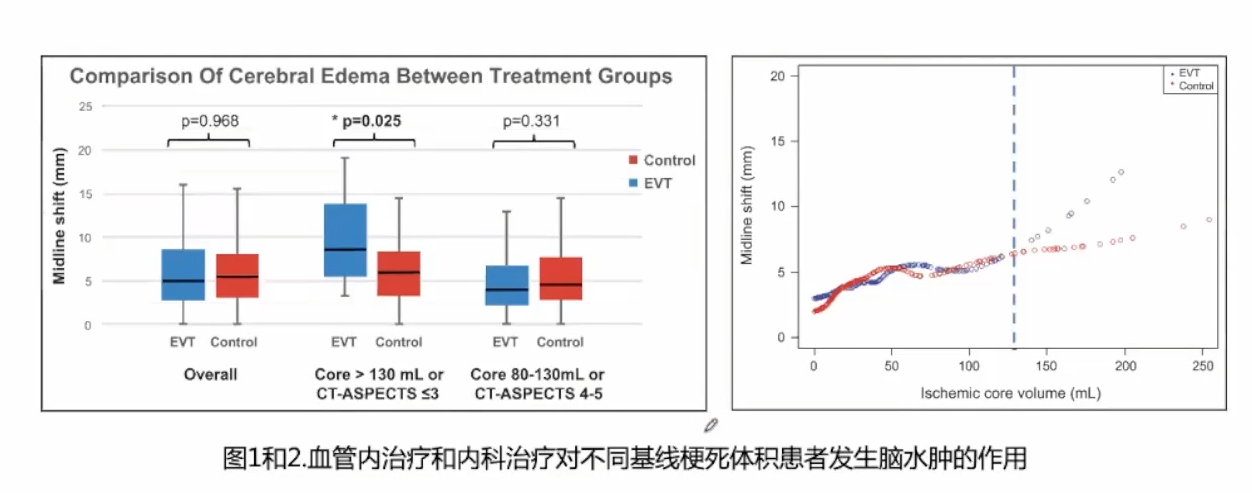
EVT对脑水肿的作用,再通是硬道理?
再灌注与脑水肿之间的关系尚不清楚。在动物模型中,再灌注持续加剧脑水肿,然而临床研究却发现再灌注减轻了脑水肿,推测小半暗带大片梗死者再灌注可能有害。本研究探讨EVT和再灌注对脑水肿(MLS)的影响,数据来自于HERMES(七项RCT的个体患者),缺血核心80-300ml或ASPECTS<5分共117例。
EVT前梗死体积>130mL时,EVT加重MLS
去骨瓣前的恶性MCA梗死体积与术后的预后
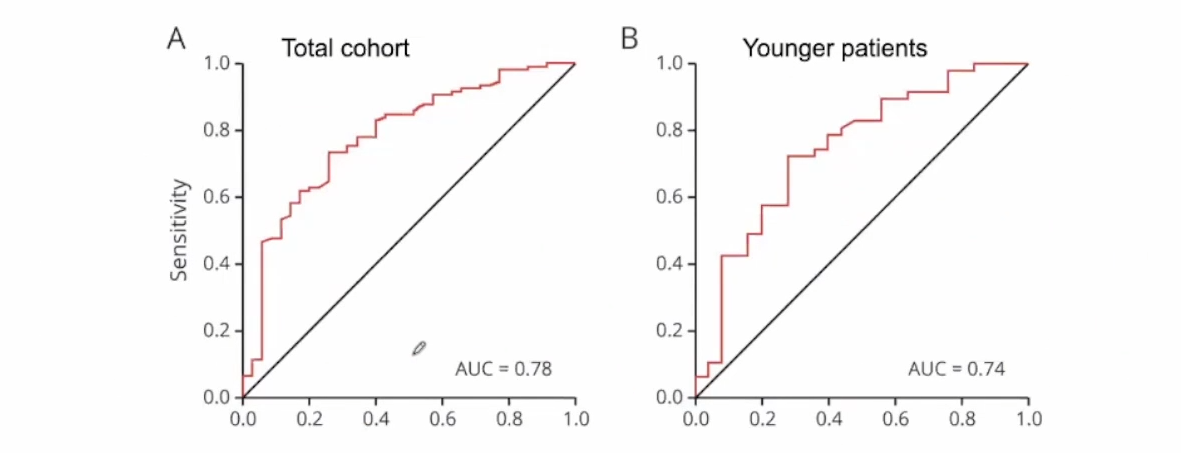
MMI死亡率高达80%,死因为大面积脑水肿。老年患者超过30%遗留严重残疾(mRS评分5),>50%中-重度残疾(mRS评分4)。梗死体积是最直观的判断预后的指标。本研究利用DESTINY登记研究的数据,>50%MCA梗死并且进行了偏侧颅骨切除术。不良结局定义为12个月mRS 4-6。结果显示,梗死面积越大,患者预后越差。
术前梗死体积〉258ml是一个有用的界值,术前梗死体积〉258ml预测不良结局(mRS 4-6)的特异性较高(总体队列中94%,年轻患者中92%)。
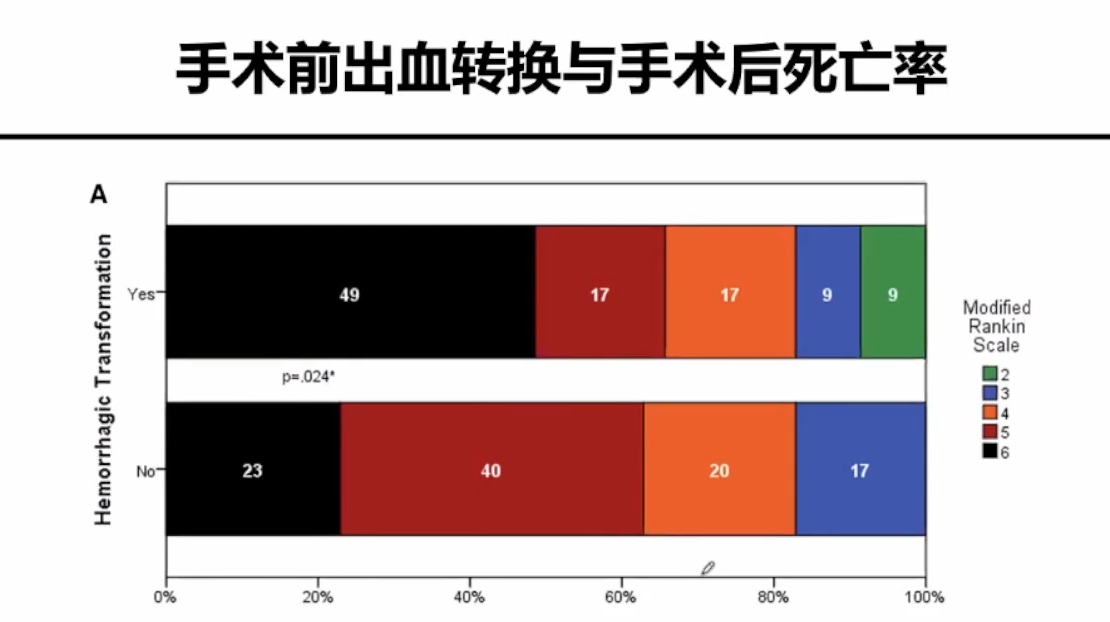
伴出血转换恶性MCA梗死的去骨瓣减压术
DC治疗恶性脑梗死被随机对照试验验证。但DC对出血转化恶性梗死的疗效尚不清楚。本研究探讨DC是否能降低伴有HT的MCI死亡率。2011-2019年间DC患者的单中心回顾性分析术前HT患者的预后特征与无HT患者进行匹配。主要终点为住院死亡率,次要终点为出院时mRS 共111例患者;35(32%)在DC前存在HT。
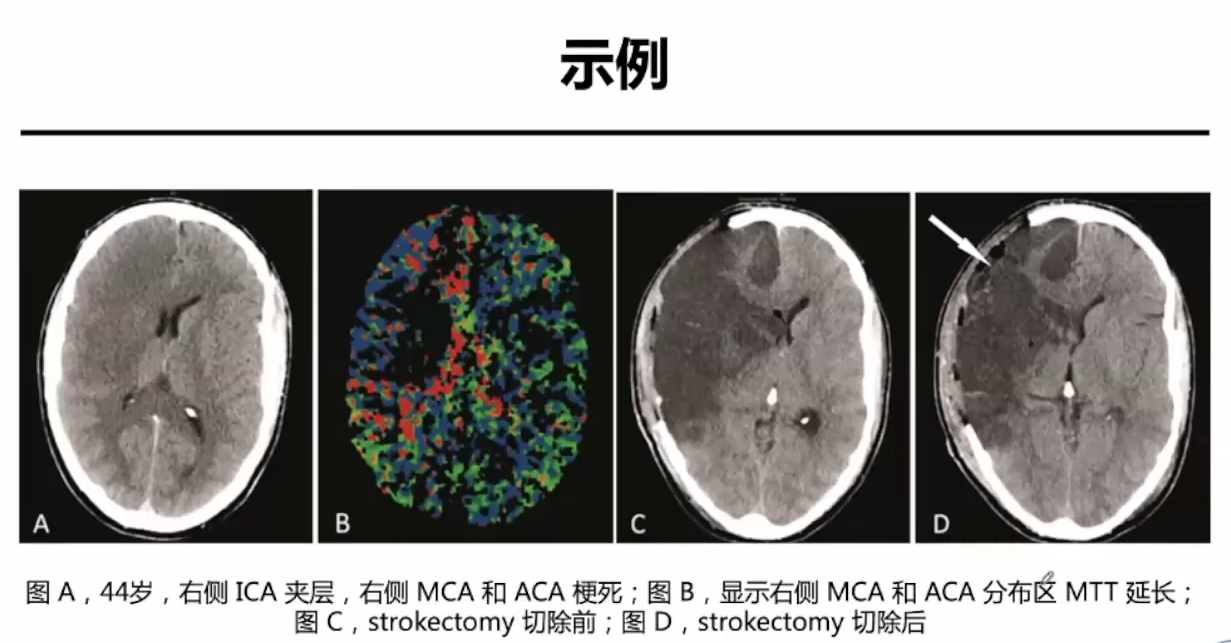
恶性梗死去骨瓣减压后二次手术切除梗死组织
去骨瓣减压术是大面积占位性梗死的标准治疗方案。更大面积梗死DC后仍然可见到中线移位和钩回疝。卒中组织切除术能进一步降低ICP和缓解脑疝,切除无功能梗死组织不会额外增加神经功能症状。该回顾性研究探讨卒中组织切除术的疗效,共198例脑梗死DC手术,12例二次卒中组织切除术。
二次手术指征∶影像脑疝、ICP>20mmHg或瞳孔散大。
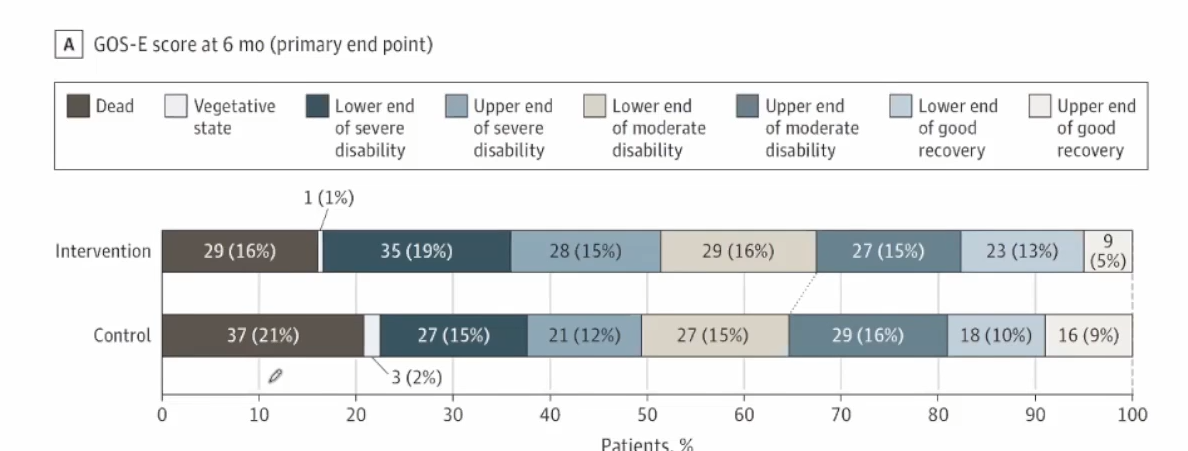
持续高渗盐水预防高颅压的RCT研究
在NICU中持续预防性高渗治疗不推荐作为复苏液。COBI为研究者发起多中心、开放标签、RCT试验主要纳入标准为发病24h内入住ICU的中等-严重TBI,定义为 GCS<=12分,同时脑CT提示创伤性异常改变,随机接受持续输注20%NaCL+标准治疗(干预组)或仅标准治疗(按照脑外伤基金会指南)(对照组),主要结局为6个月时GOS-E(评分越低功能转归更差)。主要终点∶6个月GOS-E评分无差异次要终点∶死亡率16% vs 21%。
神经危重症不良预后的危险因素高钠血症还是高氯血症 ?
血钠>160mmol/L与神经危重症高死亡率有关,高渗治疗时把160 mmol/L作为钠的上限目标,这些研究评价血钠时忽视了氯离子的作用。最近研究显示高氯血症危重患者高死亡率有关与蛛网膜下腔出血患者的AKI有关。本研究数据OPTIMISM前瞻性研究的后分析采用了时间加权平均钠和氯的数值,纳入了收住NTICU中-重TBI患者,时间加权平均血氯值与住院死亡率独立相关而血钠值未再观察到这种关系。
创伤性脑损伤患者的液体平衡管理
液体限制疗法可能对结局产生不利的影响。液体超负荷导致肺水肿或脑水肿以及ICP升高历史上看,TBI从70年代到90年代的脱水治疗转向正常血容量甚至高血容量治疗,07和16年TBI指南放弃液体管理/CPP>70mmHg推荐。本研究利用CENTER-TBI和OzENTER TBI数据探讨液体平衡(不考虑非显性失水)对预后的影响。
TBI患者液体正平衡越多预后越差,应以中性液体平衡为目标,保持正常血容量。液体平衡计算∶每天在ICU液体输入(所有静脉液体,包括任何晶体、高渗或胶体液体、血液制品、肠液和肾脏替代治疗液)与液体输出(连续性肾脏替代治疗产生的尿量、肠道损失、引流损失和透析废水透析液)之间的差值,不考虑非显性液体损失。
微创血肿穿刺在溶栓相关脑出血中的价值
溶栓相关sICH的发生率从1.7%到8.8%不等,它是致死性的。据报道死亡率为62-83%手术血肿清除似乎是唯一的挽救生命的治疗措施。由于凝血功能障碍,开颅外科清除血肿有危险。本研究报道了6例徒手引流溶栓后巨大脑出血,纳入标准∶rtPA溶栓48h内的继发性幕上sICH,血肿体积>30ml;意识水平下降和NIHSS增加>=4,INR<1.3,PTT<35s,血小板>10万/ul。
总结
卒中急性期血压管理一直受到关注,包括EVT 术中和术后以及脑出血的血压管理,但是最佳血压目标值尚不清楚,应该个体化。EVT前梗死体积>130ml时,EVT 可能会加重脑水肿,应提高警惕。恶性MCA梗死去骨瓣减压术还有很多未解决的问题,包括筛选适合的患者以及二次手术等。神经危重症患者应以液体中性平衡作为治疗目标,避免高氯血症,高渗盐水能够预防高颅压。微创穿刺引流治疗溶栓相关脑出血是可行的,需要关注其治疗时机、合并抗血小板药物、局部使用溶栓剂等。