

欧洲心脏病学会(ESC)于2022年发布了《2022 ESC室性心律失常患者管理和心源性猝死预防指南》。新版指南是对2015年指南的首次更新,基于近年来心源性猝死(SCD)的流行病学新观点、室性心律失常(VA)和SCD的危险分层新证据、诊断和治疗方案的新进展等,是针对VA患者管理和SCD预防的最新推荐,更加注重指导临床的决策性和实际应用性。上海交通大学医学院附属新华医院李毅刚教授长期从事心脏病介入治疗和心律失常的机制研究及临床工作。下面,由李毅刚教授带来《2022 ESC室性心律失常患者管理和心源性猝死预防指南》总论部分的解读。

指南的更新主要体现在两大方面,一是结构的更新,二是内容的更新。指南要点:公共基础生命支持;诊断评估明确病因;病因指导精准治疗;危险分层指导临床决策。

全球每年有600万人发生心脏骤停,幸存者不到10%。50%的SCD与冠心病,尤其是急性冠脉综合征(ACS)有关,在西方可达到75%-80%。遗传性心电疾病(离子通道病)及非缺血性结构性心脏病在50岁以下SCD中可占约50%。疾病种类多样,遗传风险差异、触发因素差异、性别差异、年龄差异、VA类型差异等。
公共基本生命支持和使用自动体外除颤器的推荐:

提高院外SCD生存率的关键在于AED和心肺复苏的普及,增加面向公众的除颤器数量。SCD生存率的直接提高将来自普通公众的基础生命支持(BLS)与AED的使用。通过移动APP网络部署BLS志愿者,可以增加旁观者CPR率及缩短无复苏间期,增加生存率。
1.建议根据基因突变的致病性进行分类

基因突变的类型可包含单核苷酸的突变、剪切异常、插入和删失等。致病性分类的确定可基于多种证据:既往报道的与疾病的关联性、体外研究数据等,可用于指导人工受孕等。
2.对原发性心电疾病先证者和亲属基因检测有更精准推荐

针对心律失常性猝死综合征(SADS)后裔及其家族应进行临床和遗传评估,相当比例的家族成员被诊断为遗传性心脏病。遗传性心肌病和心律失常综合征患者需要将基因检测作为日常管理的一部分。基因检测和咨询需要获得多学科专家小组的协助。
3.原发性心电疾病先证者的亲属的基因检测和建议检查
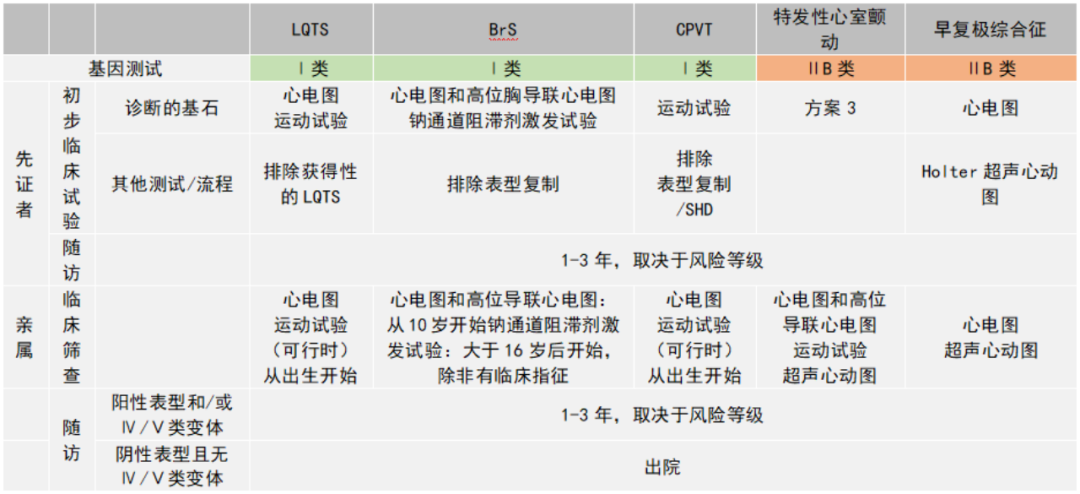
LQTS,长QT综合征;BrS,Brugada综合征;CPVT,儿茶酚胺依赖性多形性室性心动过速
SCD患者心律失常的发生往往是隐匿性的,针对不同疑似疾病有时需要进行不同的激发试验。
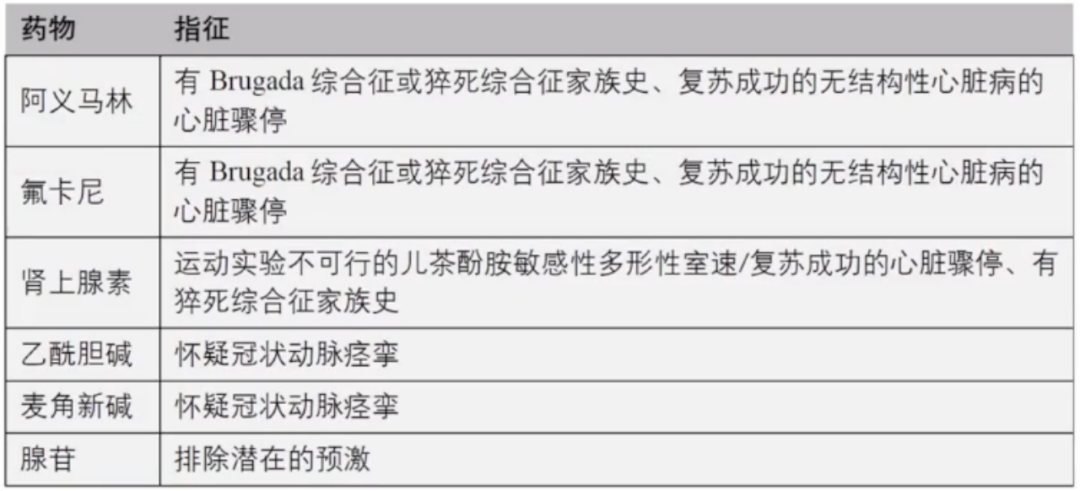
对Brugada综合征(BrS)的钠通道阻滞剂激发试验,排除潜在预激的腺苷激发试验等。当不能进行运动时,肾上腺素激发试验可能对CPVT的诊断有用。由于肾上腺素试验存在较高的假阳性率以及运动试验的开展,不建议对LQTS进行肾上腺素试验。
在没有阻塞性冠状动脉疾病/心肌病的情况下,冠状动脉血管痉挛可能是发生心室颤动的原因,可通过冠状动脉内注射递增剂量的乙酰胆碱/麦角碱进行检测。
1.相关检查
(1)病史和体格检查
(2)实验室检查:NT-proBNP对于一般人群和CAD患者的SCD风险评估具有一定作用。
(3)有创电生理检查(PES):高密度三维标测可帮助鉴别VA类型、指导消融靶点及活检定位。
(4)无创检查手段
①高分辨体表心电图(SaECG):可鉴别晚电位,对于ARVC等诊断有帮助。
②影像学
-
超声心动图结合斑点追踪,可更好地评估左室功能和室壁运动情况;
-
心脏磁共振(CMR)可评估心脏结构,结合钆延迟显像纤维化情况;
-
冠脉CTA。
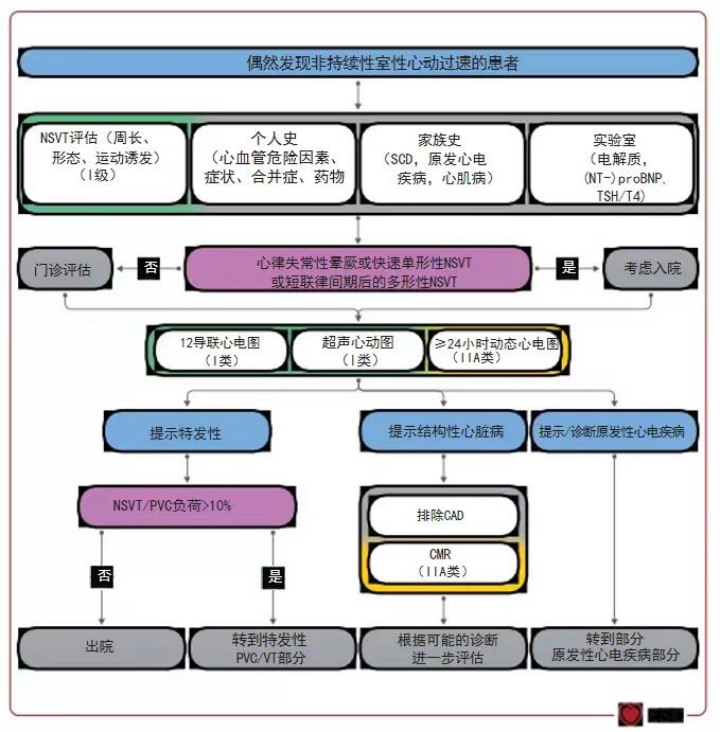
2.偶发的非持续性室速(NSVT)患者的管理
(1)否认既往心脏病史,常于体检或是非心脏术前麻醉评估时发现。
(2)SCD的高危因素:晕厥;短联律周期PVC诱发;VT周长<300ms。
(3)首选检查评估:12导联ECG(Ⅰ类);超声心动图(Ⅰ类);动态心电图(ⅡA类)。
(4)考虑心肌病/炎症时可行CMR(ⅡA类)。
3.首次发生的持续性室速(SMVT)患者的管理
(1)首次发生SMVT患者应进行仔细评估
(2)12导联ECG+心彩超:特定室速形态(如RVOT、分支折返)+无SHD,提示特发性;不典型的室速形态及症状,考虑有SHD可能大,除外CAD,后需行CMR(ⅡA)。
(3)电生理检查及三维标测可进一步明确(ⅡB)。
(4)考虑炎症性疾病:PET-CT、心肌活检、自身免疫指标。
(5)明确病因后,再针对病因进行个体化综合治疗。
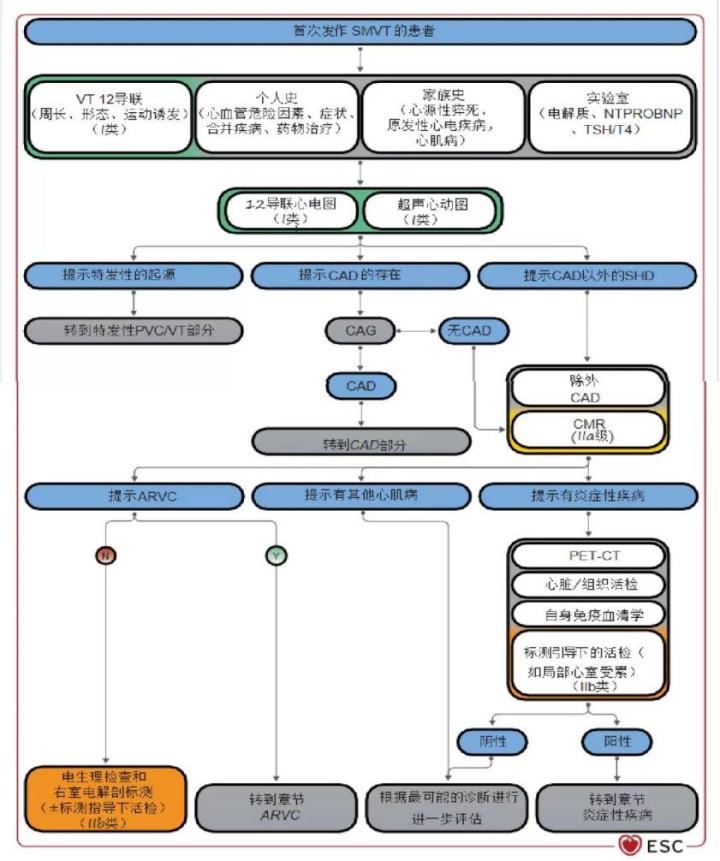
关于新发持续性单形性室速评估的推荐:

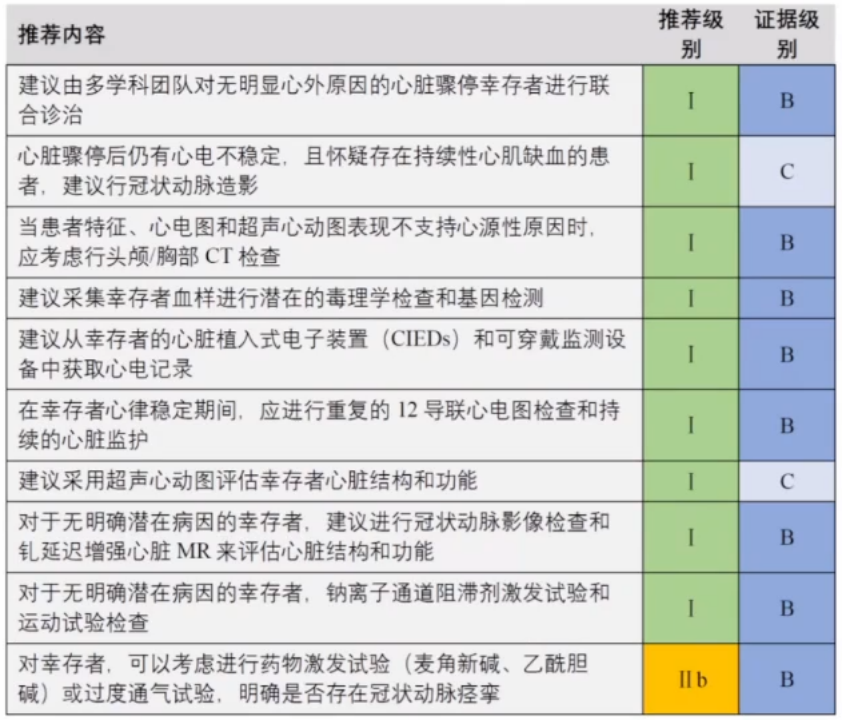
4.SCD幸存者的管理
(1)多学科联合诊治;
(2)怀疑心肌缺血,立即行冠脉造影;
(3)检查不支持心源性时考虑脑源性原因(头颅、胸部CT);
(4)心电、心彩超、冠脉影像、MR等影像学评估;
(5)血样:毒理学、基因检测;
(6)CIEDs等获取心电记录;
(7)心电稳定也要12 ECG,心电监护;
(8)必要时行激发试验。
关于心脏骤停幸存者评估的推荐:
5.SCD死亡者的相关管理
(1)应引起公共卫生重视;
(2)详细记录死亡时的情况;
(3)全面尸检;毒理学筛查;
(4)必要时保留DNA样本;
(5)患者(Ⅰ)基因检测;
(6)尸检诊断或未尸检可能/怀疑遗传心脏病:一级亲属的心脏评估。
关于猝死者评估的推荐:

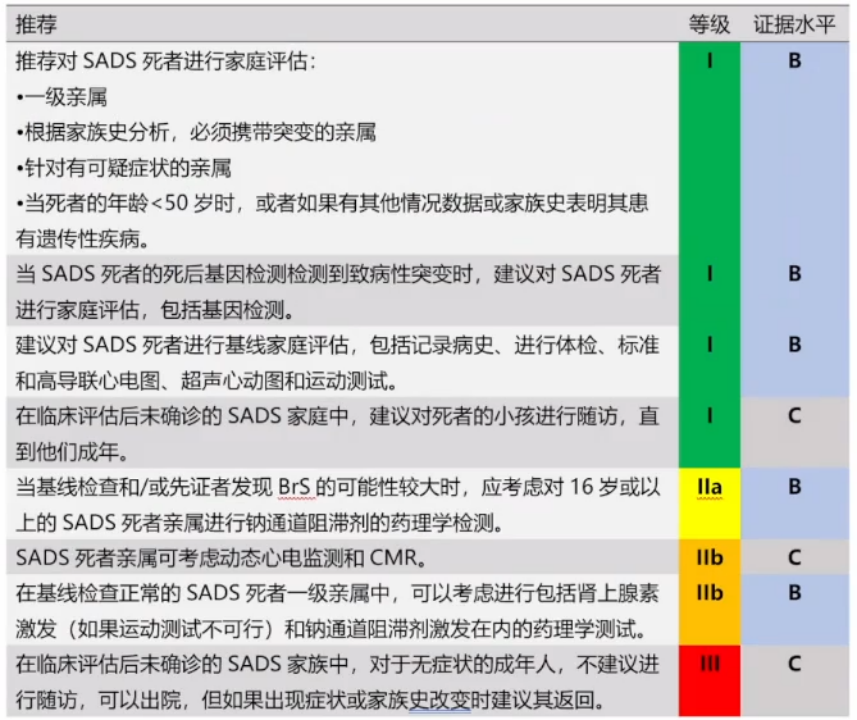
6.心律失常猝死综合征患者亲属的管理
(1)对SADS死者进行家庭评估;
(2)基因+:对SADS死者的家庭进行基因检测;
(3)对SADS死者的家庭进行基础情况评估;
(4)对SADS死者的家庭中的儿童后代进行随访;
(5)必要时行激发试验;
(6)必要时行动态心电图监测和CMR。
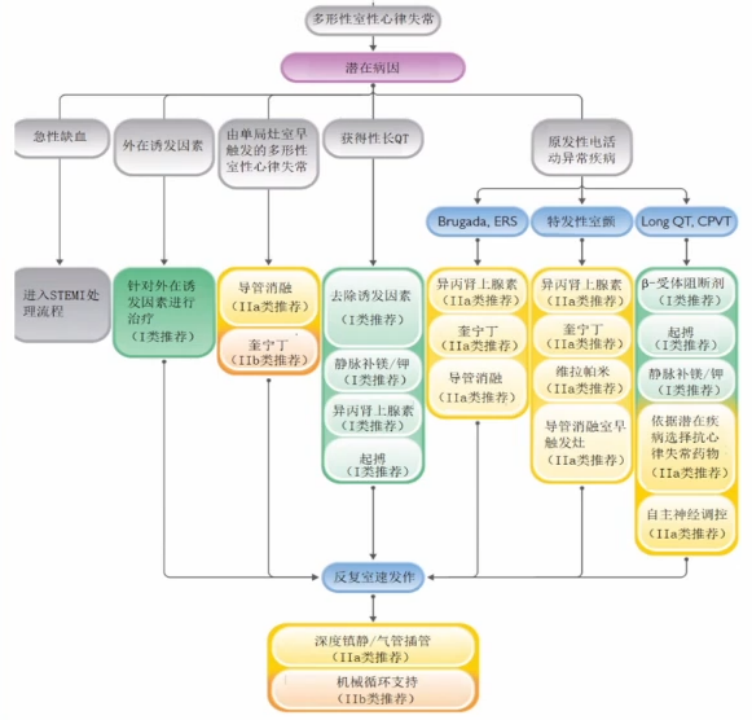
1.纠正可逆性病因及诱因
(1)电解质紊乱
(2)冠脉痉挛;
(3)心肌缺血;
(4)药物:抗心律失常药物不当应用、利尿剂致电解质紊乱;
(5)其他:发热等。
VA可逆性病因的治疗建议:

2.持续性单形性室速(SMVT)的管理:重点在于症状和鉴别
(1)症状:血流动力学是否稳定。
-
不稳定:电复律/除颤/ACLS;
-
稳定也需尽早终止,以免血流动力学恶化。
(2)病因:宽QRS心动过速的鉴别/VT类型的鉴别。
(3)终止方法:电复律、药物复律、起搏。
-
流出道VT:β阻滞剂(I类);
-
分支折返型VT:维拉帕米(l类);
-
其他类型或有SHD:普鲁卡因酰胺(Ⅱa类),胺碘酮(Ⅱb类)。
3.电风暴或无休止VT
(1)节律评估/优化ICD程控:具有ICD的患者应先进行程控,判断有无不适当或不必要的放电。
(2)血流动力学:血流不稳定,ALS、复律、除颤(I类)。
(3)鉴别VA类型:与VA类型的先简单判断:多形性or单形性;SHD相关的SMVT是最常见的病因,常需导管射频消融以减少发作。


通过优化程控,及时进行包括药物、导管消融等综合措施减少并发症。装置植入后,应进行充分程控优化,以取得最优效果。避免ICD不适当放电识别相关原因,并及时采取导管消融等的综合治疗。在评估埋藏式心脏转复除颤器(ICD)治疗效益时,需要考虑非心律失常死亡的竞争风险因素以及患者的意愿和生活质量。
与2015版指南对比,新版指南中的许多推荐的等级发生了较大的改变,有的推荐等级上升了,而有的则下降了。尽管近年来有关VA/SCD的循证医学证据不断积累,但在许多情况下仍然面临着诊治的窘境,还需要医学工作者不断去思考、探索。
