导语
首都医科大学附属北京天坛医院方瑞乐教授以一例妊娠期脑出血患者为例,介绍了脑出血相关的病因及阵发性睡眠性血红蛋白尿(PNH)临床相关知识。鞠奕教授对出凝血功能障碍相关性脑出血进行了系统的梳理,分享了脑出血治疗的策略、方案以及流程,以期为广大神经科医生在临床实践上提供一些经验,在操作层面上提供一些实用方法。

主诉:女,38岁,产后20余天。主因“头痛伴右下肢无力10小时”入院。
现病史:患者入院前10小时无明显诱因突发头痛不适,伴有右下肢无力,并言语不流利,无呕吐,无意识障碍。在家自测血压150/100mmHg,服用“硝苯地平缓释片”20mg,呼叫“120”就诊于急诊,查头颅CT:胼胝体体部、双侧扣带回脑出血、SAH,收入NICU。期间患者抽搐3次,表现为双侧上肢不自主抽动伴眨眼,持续约半分钟自行停止,发作时意识清楚,可回忆,加用奥卡西平0.45g q12h口服联合苯巴比妥肌注,症状未再发作。
既往史:
-
阵发性睡眠性血红蛋白尿(PNH)病史20余年,间断服用激素及输血治疗。
-
2021.11.15入组协和PNH临床试验,定期使用C5单抗,2022.03因孕检阳性退出。
-
2022.04.14开始服用阿司匹林100mg qd,产前2-3周停用,2022.08.11开始皮下注射依诺肝素6000u qd,产前1周停用。
-
2月前发现有“妊高症、先兆子痫”,于2022.10.24收住北京大学人民医院,应用硝苯地平控释片30mg qd、替米沙坦80mg qd、盐酸贝尼地平8mg qd。患者头痛、肢体抽搐,紧急剖宫,当天头CT提示前纵裂少量出血,考虑子痫。
-
2022.11.8发现有下肢静脉血栓,应用依诺肝素4000IU q12h抗凝治疗,本次发病后停止使用(2022.11.21)。
-
无药物及食物过敏史;无外伤史;家族史无特殊。
查体:体温36.5℃,脉搏74次/分,呼吸21次/分,血压137/85mmHg。内科系统查体无明显异常。神经系统查体:神清语利,粗侧高级皮层功能正常。双侧瞳孔正大等圆,直径3mm,直接及间接对光反射灵敏,眼球各项运动充分,未见眼震,额纹鼻唇沟对称,伸舌居中。左侧上下肢肌力5级,右上肢肌力5级,右下肢肌力4级,右侧肢体浅感觉减退。四肢腱反射对称引出,双侧巴氏征阴性,脑膜刺激征阴性。
辅助检查(入院):
-
头CT:胼胝体体部、双侧扣带回脑出血、SAH。
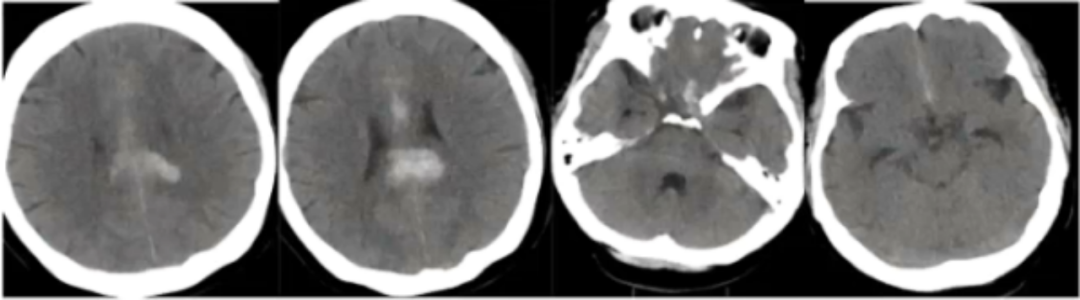
-
头MRI:胼胝体体部、双侧扣带回脑出血、SAH。
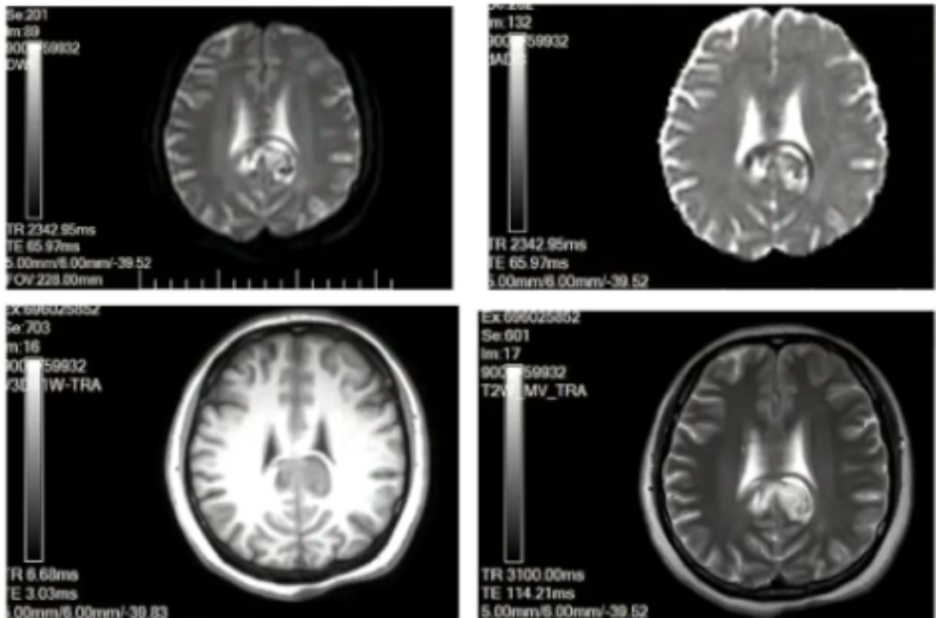
-
头部MRV:额顶部上矢状窦形态不规则,信号不均。直窦-大脑大静脉显示不连续,信号不均。下矢状窦显示不清。左侧横窦显示不连续,左侧乙状窦、颈内静脉较对侧细。
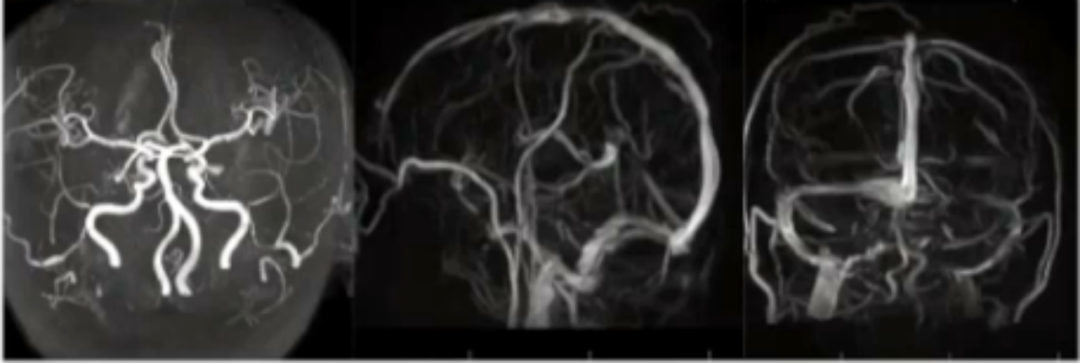
其他辅助检查:
-
双下肢静脉超声:未见异常。
-
血常规:红细胞绝对值2.94×1012/L,血红蛋白101g/L,血小板绝对值152×109/L。
-
急诊D-二聚体:4.65ug/ml。
-
急诊生化:钠134.6mmol/L,天门冬氨酸氨基转移酶51U/L,总胆红素28.2umol/L,白蛋白/球蛋白1.3,间接胆红素20.2umol/L。
(一)脑出血的病因
脑出血(自发性脑出血):指非创伤性脑内血管破裂,导致血液在脑实质内聚集,其在脑卒中各亚型中的发病率仅次于缺血性脑卒中,位居第二。脑出血的发病率为(12-15)/10万人年,在西方国家中,脑出血约占所有脑卒中的15%,占所有住院卒中患者的10%-30%,我国脑出血的比例更高,占脑卒中的18.8%-47.6%。
1.脑出血的病因—部位
2.脑出血的病因-SMASH-U

3.脑出血的病因-青年

4.妊娠期卒中
-
从2011年到2014年,卒中占美国孕产妇死亡的7.4%。
-
在美国和加拿大,妊娠相关卒中的发病率正在增加;最近基于人口的加拿大数据显示,从2003年到2004年,到2015年到2016年,增加了60%。
-
与卒中相关的孕产妇死亡率可能被低估。因为妊娠高血压疾病占美国孕产妇死亡率的6.8%
-
在先兆子痫妇女中,40%-70%的孕产妇死亡是由卒中引起的。
-
孕妇和新产后妇女都有发生所有卒中亚型的风险,包括IS、HS和CVT。HS是最常见的妊娠相关卒中类型。
-
虽然卒中可能发生在整个妊娠期间,但风险最高的时期是在妊娠晚期和产后早期(产后前6周内)。
表 妊娠期相关的卒中
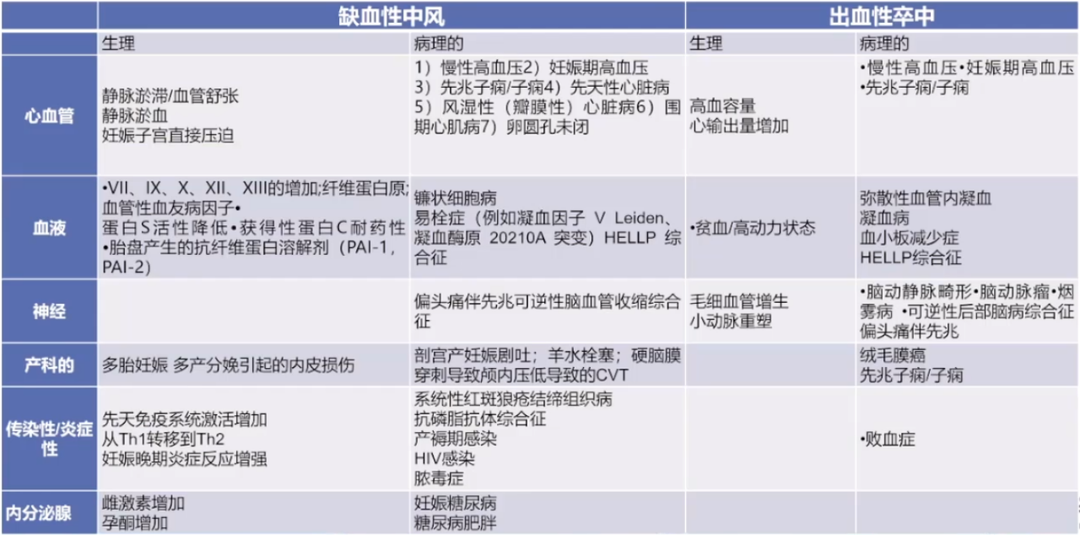
①妊娠高血压疾病:先兆子痫和严重高血压。先兆子痫与妊娠期卒中增加4倍有关。英国一项研究显示,25/27的卒中患者为出血性卒中,24名患有中风前收缩期高血压(SBP>155mmHg)。
②可逆性脑血管收缩综合征(RCVS):先兆子痫和子痫与RCVS高度相关。
③可逆性后部脑病综合征(PRES):先兆子痫和子痫与可逆性后部脑病综合征(PRES)有重叠的特征,包括血管源性水肿和血脑屏障功能障碍。92%-98%的子痫女性在MRI上发现了PRES的影像学证据。
④脑动静脉畸形:关于妊娠期间AVM破裂风险是否增加的文献稀少且相互矛盾。一项研究显示,孕妇与非孕妇的年出血率为5.7% vs 1.3%。其他几项研究表明,与非孕妇相比,孕妇的出血风险没有显著增加。
⑤脑海绵状畸形和未破裂的脑动脉瘤:妊娠女性脑海绵状体畸形的破裂风险似乎没有增加(3%/年)。最近的基于人群的研究不支持妊娠期(1.4%)或分娩(0.05%)期间未破裂的脑动脉瘤出血风险增加。
⑥烟雾病:烟雾综合征孕妇卒中风险的高质量数据很少。一些病例系列研究提示IS和HS风险增加,但妊娠前手术血运重建没有明显的保护作用。
⑦颅内静脉及静脉窦系统血栓形成
5.先兆子痫和子痫
先兆子痫是一种妊娠并发症,影响6%-8%的妊娠,表现为妊娠高血压和蛋白尿,通常发生在妊娠 20周。加重可有头痛、视力变化、代谢异常、水肿和胎儿生长减退等症状。预示可能发生其他严重并发症,包括高血压脑病、脑出血、肺水肿、肾衰竭和其他全身衰竭。
子痫被定义为在妊娠、分娩或先兆子痫情况下增加新发癫痫发作和/或昏迷,这代表了临床综合征的进展,但最近的意见表明,癫痫发作通常发生在没有先兆子痫综合征的情况下,特别是产后晚期子痫中。
先兆子痫与发生慢性高血压的风险增加4倍相关,心力衰竭增加4倍,2型糖尿病增加3倍,未来卒中增加2倍。妊娠34周前诊断的早发性先兆子痫女性的风险尤其高。
先兆子痫和子痫,是妊娠相关卒中的最重要危险因素,占母亲卒中的25%-57%。
-
来自美国国家住院患者样本的数据显示,从1994年到2011年,HDP女性的母亲卒中翻了一番,HDP组中40%的事件发生在产后期间;与没有这些疾病的女性相比,患有HDP的女性患妊娠相关中风的可能性高出5倍以上。
-
在台湾的一项研究中,患有先兆子痫或子痫的妇女在产后3个月内出血性中风的风险增加了10倍,缺血性中风的风险增加了40倍。
先兆子痫的脑血管效应:先兆子痫(PE)引起急性和慢性脑血管疾病。
-
在围产期即刻期,PE与血脑屏障通透性增加、脑自动调节受损、高凝状态和炎症有关,导致缺血性和出血性卒中、可逆性后部脑病综合征、可逆性脑血管收缩综合征和脑静脉窦血栓形成等并发症。
-
长期来看,PE与脑小血管疾病有关,包括卒中和血管痴呆,以及颈动脉内膜中层厚度增加。
6.颅内静脉及静脉窦血栓形成
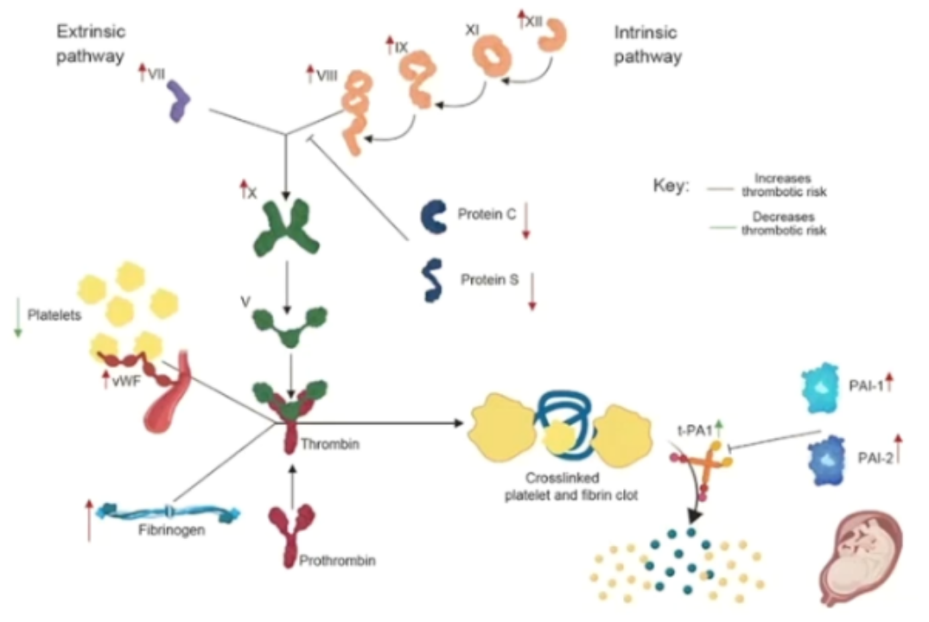
正常妊娠会导致凝血系统发生变化,导致静脉血栓形成事件(包括CVST)的风险增加,尤其是在产褥期。
-
凝血因子的产生增加,包括因子V、Ⅶ、Ⅷ、IX、X和von Willebrand因子(血管性血友病因子);
-
蛋白S水平降低,活化蛋白C抵抗;
-
胎盘产生的纤溶酶原激活物抑制剂(可降低内源性组织纤溶酶原激活物活性)。
先兆子痫引起高凝状态、全身炎症、血小板活化和内皮损伤。CVST可出现静脉梗死、出血和颅内压升高。剖宫产和感染会增加产后CVST的风险。
关于颅内静脉及静脉窦血栓形成的相关报道:
-
当脑静脉系统或硬脑膜窦中形成血栓,就会发生CVST,这可能导致静脉血液淤滞、脑水肿以及缺血性和/或出血性卒中。75%的CVST发生在女性身上(Ferro等人,2004年)。
-
CVST的已知危险因素包括口服避孕药、高疑状态、感染、恶性肿瘤和怀孕(Ferro等人,2004)。
-
静脉卒中占妊娠期中风的6%-64%(Feske和Singhal,2014年)。
-
妊娠相关CVST的风险随着高血压疾病的存在、年龄、剖宫产、感染和过度呕吐而增加(Lanska和Kryscio,2000)。
-
大约3/4的妊娠相关CVST发生在产后,最大的风险发生在分娩后1-4周(Jeng等人,2004年;库蒂尼奥等人,2009;吉田等人,2017年)。虽然许多孕产妇中风的流行病学研究仅包括产后6周,但风险可能会增加12周(Kamel等人,2014年)或产后长达1年(Cheng等人,2017年)。
MRI:
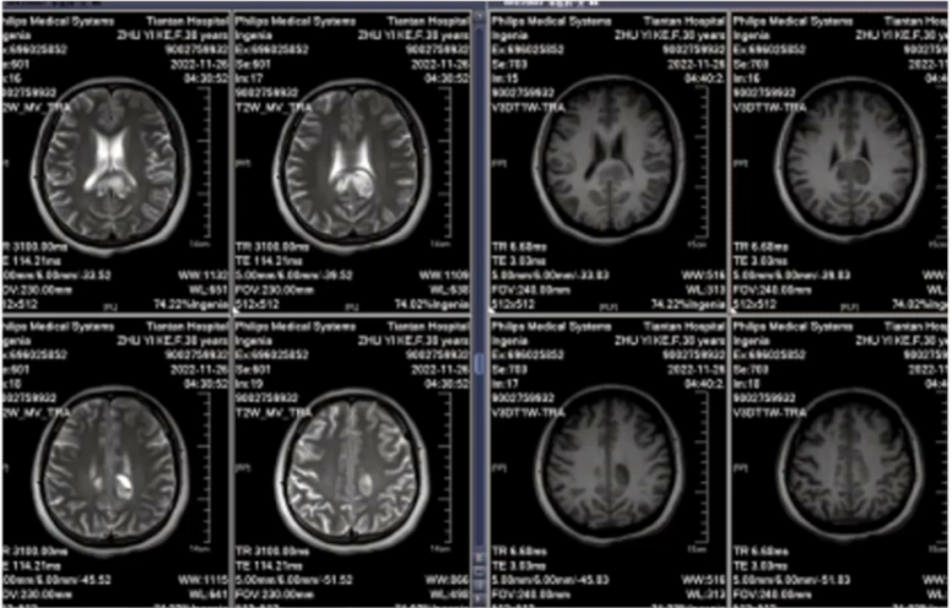
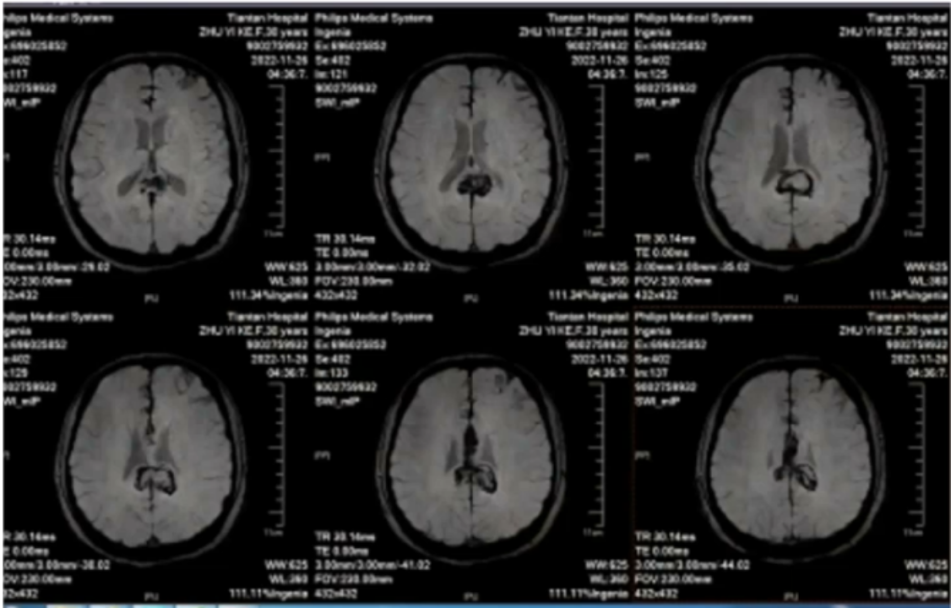
SWI:
MRA/CTA:
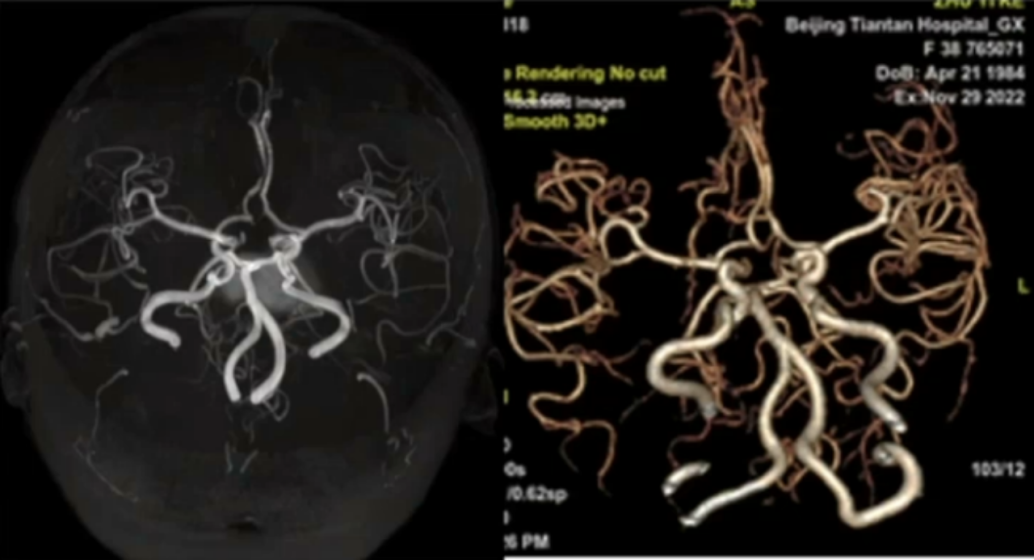
MRA/CTV:
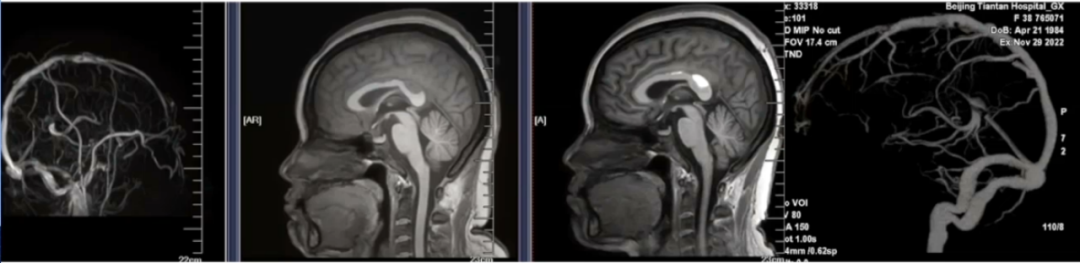
-
抗凝相关脑出血:停用抗凝药物。
-
妊娠高血压:严格控制血压,目标值120/70mmHg以下。
-
阵发性睡眠性血红蛋白尿?
(二)阵发性睡眠性血红蛋白尿(PNH)
1.PNH的机制
后天获得性溶血性疾病。该病源于造血干细胞PIG-A基因突变引起一组通过糖肌醇磷脂(glycosylphosphatidylinositol,GPI)锚连在细胞表面的膜蛋白的缺失,导致细胞性能发生变化。异常细胞缺乏GPI连接蛋白,从而对补体敏感,也因而引起相应的临床现象。
2.PNH表现
血管内溶血、潜在的造血功能衰竭和血栓形成倾向是其3个主要临床表现。
(1)全血细胞减少:许多PNH患者可以合并全血细胞减少、中性粒细胞降低。临床上表现为乏力、反复感染和出血倾向。
(2)血红蛋白尿:典型的血红蛋白尿呈酱油或浓茶色。一般持续2-3天,不加处理自行消退,重者1-2周。血红蛋白尿发作时可伴有有发热、腰痛、腹痛等症状。其他与平滑肌功能障碍相关的症状可以有吞咽困难、腹痛、胃胀、背痛、头痛、食管痉挛、勃起障碍等。少见的情况包括:胆囊管运动障碍、急性胰腺炎、十二指肠或结肠的缺血和溃疡(可能与血栓相关)。
(3)血栓形成:血栓栓塞是欧美患者死亡的主要原因。中国血栓栓塞事件发生率为6.7%,显著低于亚洲其他国家(14.9%)和欧美国家(32.5 %)。都以静脉血栓为主;中国患者与日韩患者腹腔血栓的比例分别为29.2%和36.7%,而欧美患者的腹腔静脉血栓占所有血栓栓塞事件的50%。
(4)黄疸与肝脾肿大:不到一半PNH患者有轻度黄疸。多数患者没有肝脾肿大,约1/4 PNH患者只有轻度肝肿大,不到15%有轻度脾肿大。·
(5)常见的合并症包括感染、贫血性心脏病、胆石症、肾功能不全甚至衰竭等。PNH患者约有30%与再生障碍性贫血(再障,AA)相互转化,个别PNH患者可转为骨髓增生异常综合征(MDS)或急性髓细胞白血病(AML),也有合并其他肿瘤的报道。
3.PHN诊断条件
(1)临床表现符合PNH。
(2)实验室检查
1)Ham(酸化血清溶血)试验、糖水试验、蛇毒因子溶血试验、尿潜血(或尿含铁血黄素)等试验中凡符合下述任何一种情况,即可诊断。
A.2项以上阳性
B.1项阳性,但须具备下列条件:
①2次以上阳性,或1次阳性,但操作正规、有阴性对照、结果可靠,即时重复仍阳性者。②有溶血的其他直接或间接证据,或有肯定的血红蛋白尿出现。
③能除外其他溶血,特别是遗传性球形红细胞增多症、自身免疫性溶血性贫血、葡萄糖-6-磷酸脱氢酶缺乏症(G6PD)所致的溶血和阵发性冷性血红蛋白尿症等。
2)流式细胞术检测发现:外周血中CD55或CD59阴性中性粒细胞或红细胞>10%(5%-10%为可疑)。
临床表现符合,实验室检查具备1)项或2)项者皆可诊断。1)、2)两项可以相互佐证。
4.PHN的治疗
(1)对症支持治疗
(2)糖皮质激素治疗:在国外,由于补体抑制剂的使用,不主张采用糖皮质激素。PNH的传统治疗手段仍然是以“保护”细胞、减少补体攻击和破坏,减轻溶血为目的,如无禁忌,可尝试糖皮质激素(强的松0.5-1mg/kg),然后逐渐继续减量(根据网织红细胞)直至最小用量。
(3)免疫抑制剂治疗:环孢素,联合抗胸腺细胞免疫球蛋白(ATG)治疗。也可尝试雄性激素如司坦唑醇、丙酸睾丸酮、丹那唑等促造血治疗。
(4)血管栓塞的治疗
PNH患者血栓常发生在静脉。急性血栓事件需要接受肝素抗凝。在病人发生急性布加综合征时,可考虑系统性溶栓治疗或血栓部位直接搭桥造管的溶栓治疗。若无禁忌证,既往有过血栓并发症病史的PNH病人应一直持续抗凝治疗(即使病人接受依库统单抗),对于需长期抗凝的PNH病人,维生素K拮抗剂较为常用。低分子肝素或口服抗凝剂是否为低效、高效或等效抗凝药,目前尚无定论。
依库珠单抗可以减少血栓并发症发生风险。对于依库珠单抗治疗前无血栓病史者,使用衣库珠时不需接受预防抗凝治疗;但在依库珠单抗治疗前既往有血栓病史患者,依然推荐接受持续抗凝治疗。
(5)骨髓移植(BMT):骨髓移植是唯一可以治愈该病的方法。但是,PNH是一种良性的克隆性疾病,部分患者还有可能自愈,补体抑制对溶血发作疗效确切。
(6)依库珠单抗(Eculizumab):人源化的单克隆抗体,与人C5补体蛋白特异性结合,阻止其裂解为C5a和C5b,从而不能形成膜攻击复合物。
应用依库珠单抗的指征为:①具有中度或重度PNH虚状(如显著的血管内溶血和生活质量很差);②已经发生或正在发生PNH的合并症,如血栓或肾功能不全的患者。
-
甘露醇125ml q8h;碳酸氢钠1g tid;强的松 60mg qd。
-
降压:拜新同 60mg qd;厄贝沙坦、氢氯噻嗪150mg/12.5mg qd。
1.抗栓药物治疗合并颅内出血情况增多
-
老龄化时代,心脑血管疾病发病率升高;
-
心血管/脑血管介入治疗的普及:抗栓用药更加普遍;
-
其他心脏装置的普及:机械瓣等;
-
出凝血疾病抗凝应用更加普遍。
2.相关概念
出凝血功能障碍相关性脑出血(hemostatic disorders associated intracerebral hemorrhage,HDICH)指在抗凝/抗血小板药物使用期间,或在出凝血疾病的基础上发生的脑实质内出血。
-
与单纯自发性脑出血相比,HDICH血肿扩大发生率更高、功能预后更差、病死率更高。
-
治疗涉及出凝血功能障碍的逆转和替代、抗血小板或抗凝药物的重启,手术策略和技巧有其特殊性,需要多学科协作诊治。
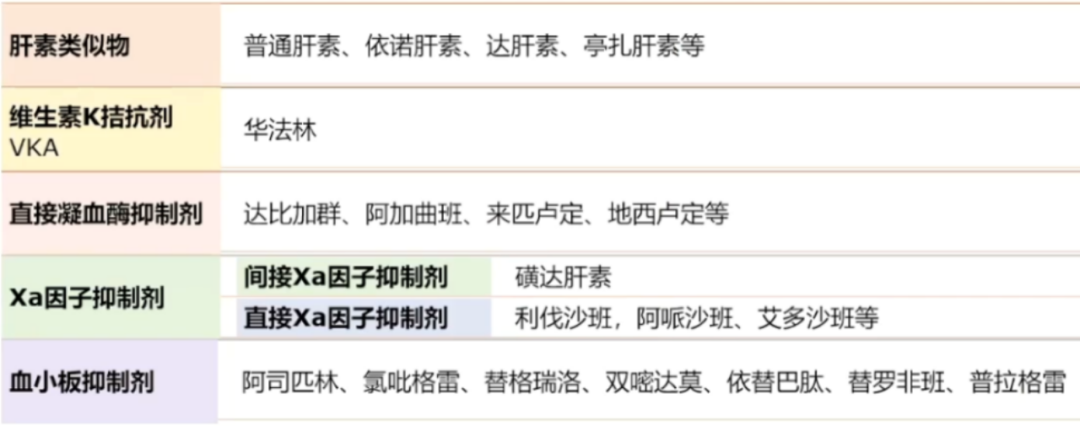
3.临床应用的主要抗栓药物分类
4.抗凝药物相关颅内出血的流行病学
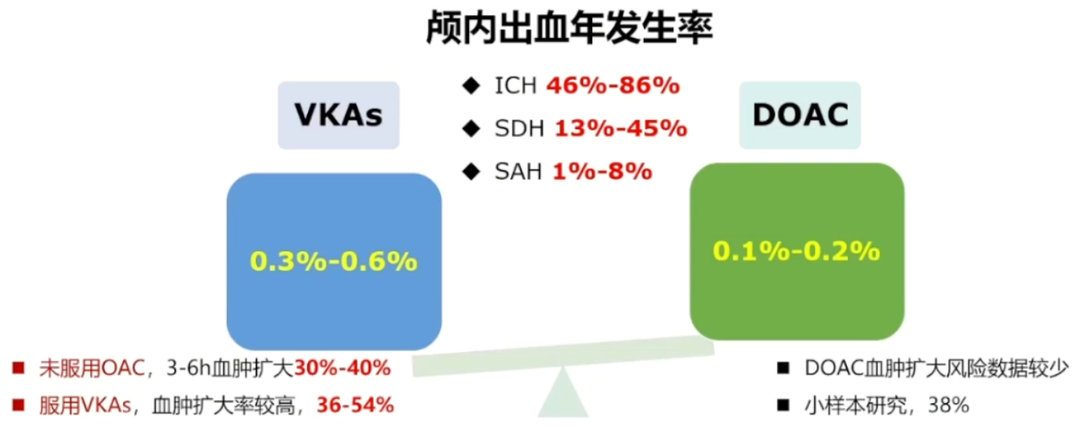
一些针对房颤患者抗凝的研究及meta分析提示,新型口服抗凝药(NOACs)相较于华法林,颅内出血风险相似或更小。需注意:既往有脑出血的患者一般被研究排除;NOACs相关出血的治疗目前非常有限。
抗血小板药物是否增加颅内出血风险仍存在争议。部分研究显示,院前抗血小板治疗可能与自发性或创伤性颅内出血的血肿扩大、死亡率增加及功能预后差有关。部分研究及Meta分析提示,院前是否应用抗血小板治疗与血肿扩大及预后无关。
5.伴微出血的脑梗死/TIA患者颅内出血风险
症状性颅内出血风险:在缺血性卒中或TIA患者中
-
存在微出血是无微出血的2.45倍;
-
2-4个微出血风险增加87%-89%(1.87-1.89倍)症状性颅内出血;
-
≥5个微出血增加355%(4.55倍)症状性颅内出血;
-
≥20个微出血增加761%(8.61倍)症状性颅内出血。
微出血与症状性颅内出血风险显著相关,风险随着微出血数量增加呈倍数增加。
(一)出凝血功能障碍相关脑出血诊断和鉴别诊断
1.脑出血诊断明确:影像学检查明确。
2.符合如下任意一条
-
近1周内使用抗血小板、抗凝或溶栓药物。
-
合并出凝血功能障碍:血小板计数<100×109/L;INR>1.2;APTT比率>1.2;FIB<2g/L。
-
其他出凝血指标提示凝血功能减弱。
3.影像学排除以下原因:颅内动脉瘤;颅内动静脉畸形;颅内动静脉瘘;烟雾病;颅内海绵状血管瘤;肿瘤卒中;脑梗死后出血;静脉窦血栓形成。
(二)抗凝药物合并脑出血的治疗
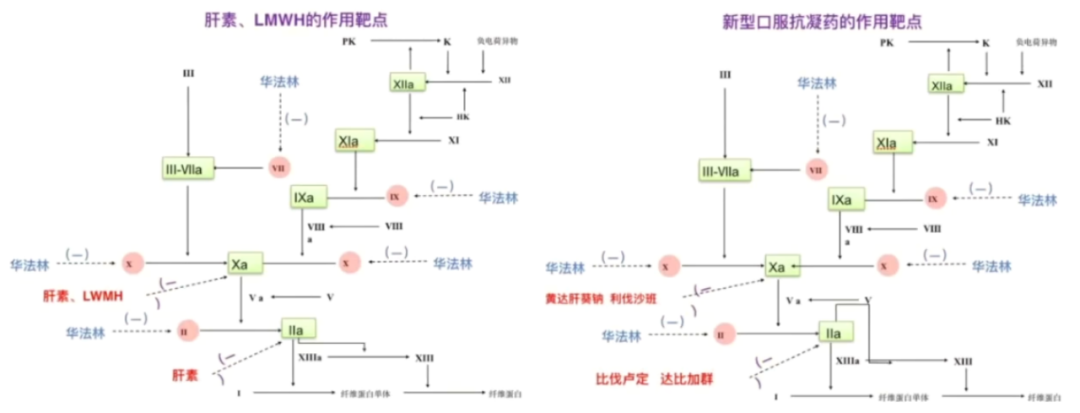
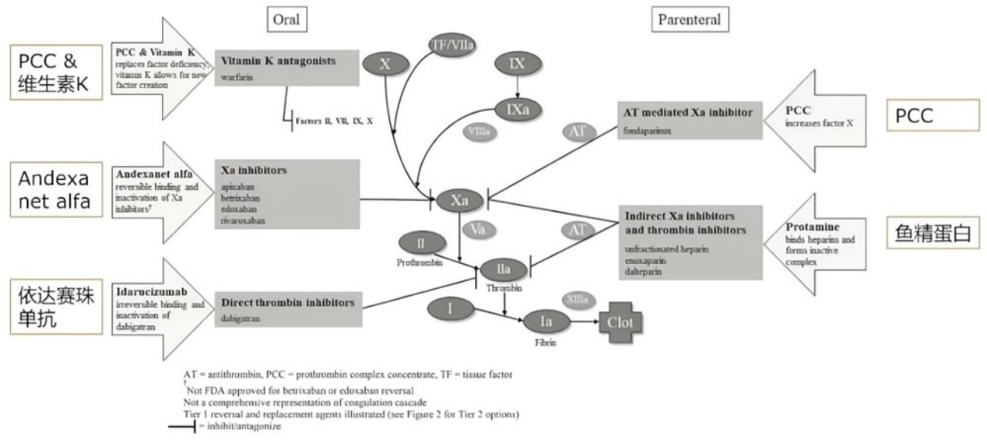
1.抗凝药物作用于凝血级联的不同环节
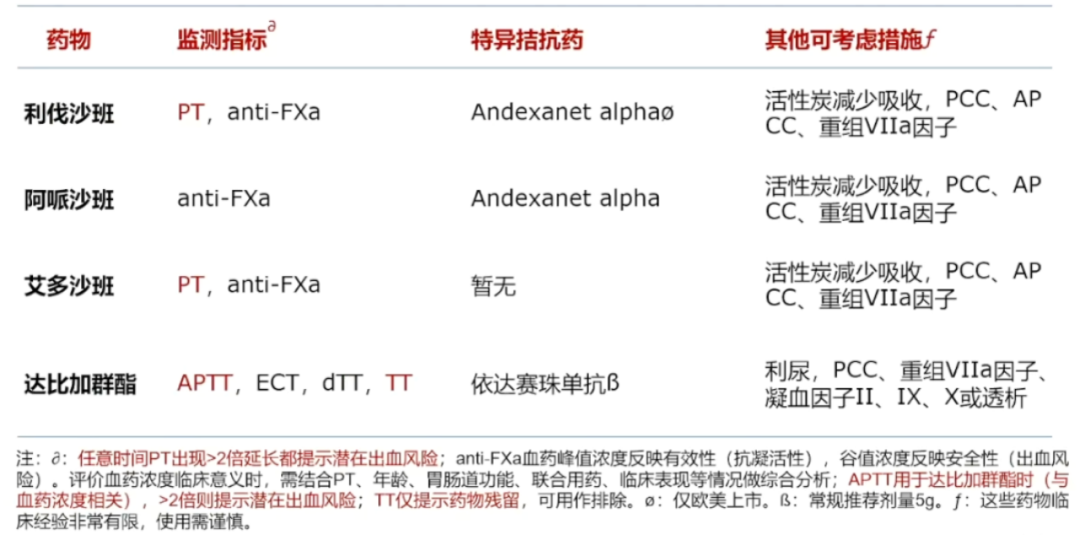
2.非VKA口服抗凝药物
3.胃肠外抗凝药物

4.维生素K、新鲜冰冻血浆与凝血酶原复合物区别
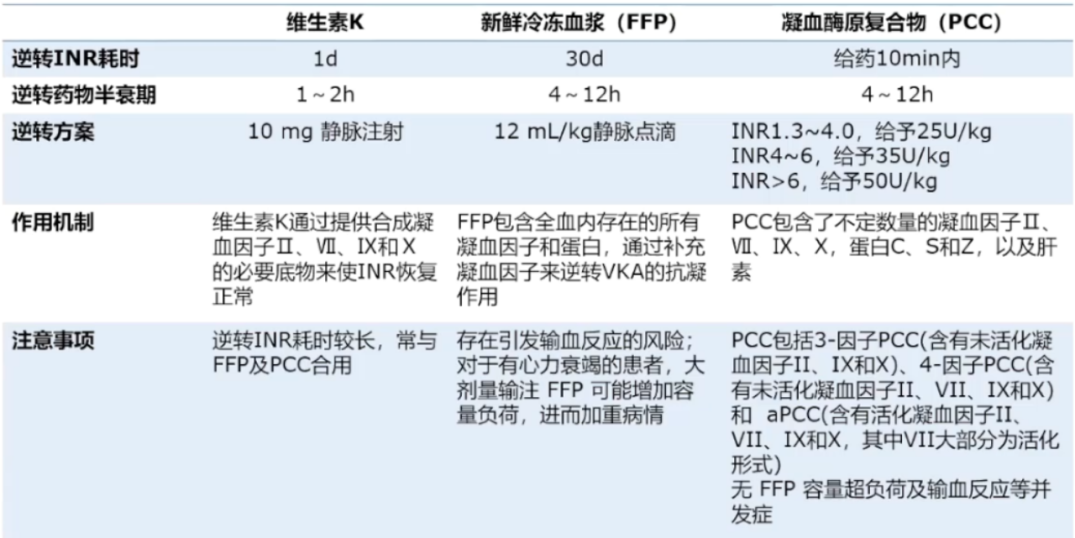
5.DOAC相关性脑出血患者药物逆转
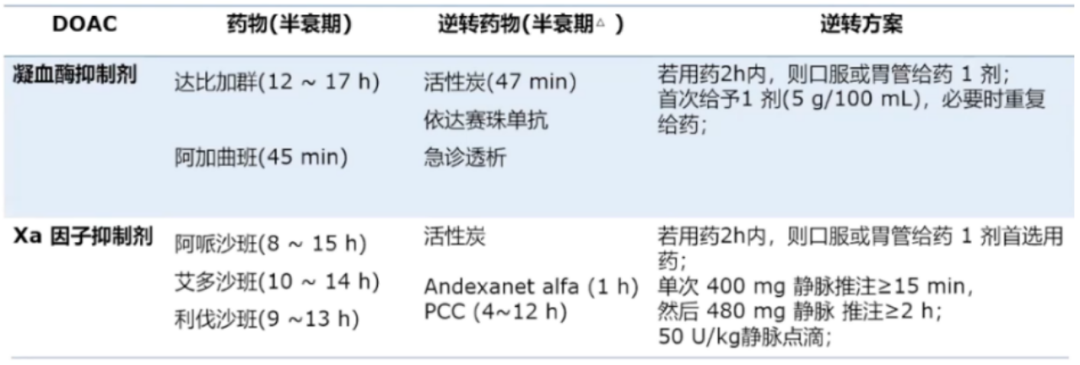
逆转治疗严重OAC相关出血的临床效果:对死亡率、血栓栓塞事件和止血功效进行了Meta分析,结果显示,尽管逆转剂有效止血率高达80%,但严重OAC相关出血后的死亡率仍然很高;逆转剂导致血栓栓塞的现象很常见,最常见于Adexanet(国内未应用)。
凝血级联、抗凝剂和逆转或替代靶点:
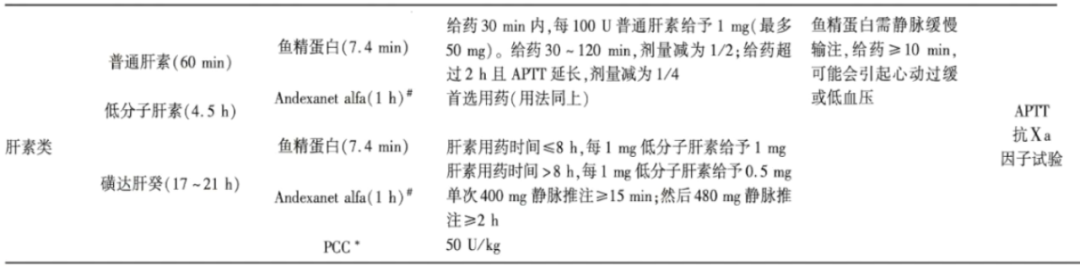
6.肝素类药物相关性脑出血的逆转方案
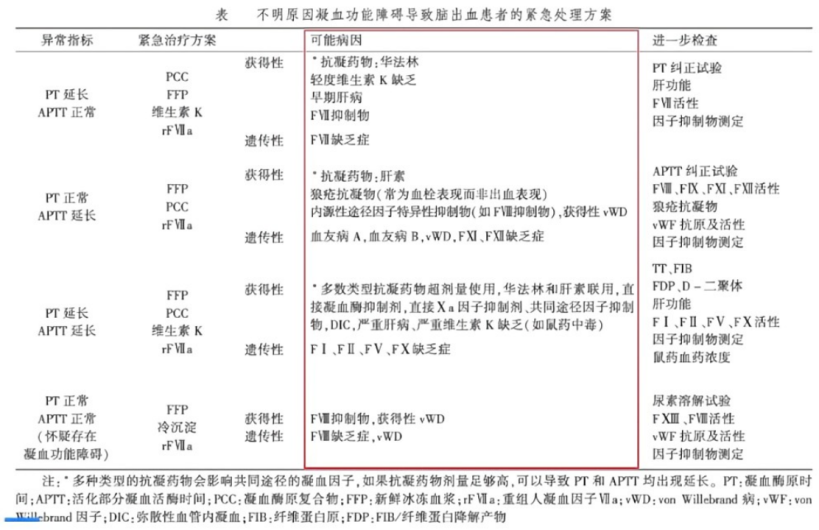
7.不明原因凝血功能障碍脑出血患者紧急治疗
8.抗凝药物相关性脑出血指南推荐意见
-
对于抗凝药物相关性脑出血,建议立即停止抗凝药物(1级推荐,C级证据)。
-
对于华法林相关性脑出血,建议立即给予维生素K(I级推荐,C级证据)及PCC(Ⅱb级推荐,B级证据),不推荐使用rFVⅡa(Ⅲ级推荐,C级证据)。
-
对于DOAC相关性脑出血,推荐使用特异性逆转药物(如依达赛珠单抗及Andexanetalfa)(Ⅱb级推荐,B级证据)。
-
使用普通肝素或低分子肝素的患者,立即停用药物,使用鱼精蛋白逆转(Ⅰ级推荐,B级证据),若有条件首选Andexanetalfa逆转低分子肝素活性(Ⅱb级推荐,C级证据)。使用磺达肝癸的患者,立即停用药物,使用aPCC逆转(Ⅱb级推荐,C级证据)。
(三)抗血小板药物合并脑出血的治疗
1.评估获益和风险
抗血小板药物合并脑出血治疗:
-
停用抗血小板药物:评估风险获益后停用。
-
血小板功能测定:黏弹性止血试验(如TEG)可通过分析血液黏弹性物理性质来检测血小板功能。
-
解救药物:血小板输注;DDAVP去氨加压素;重组凝血因子VⅡa;补充纤维蛋白原:冷凝蛋白和FFP。
2.几种治疗方法的证据与获益
(1)抗血小板药物相关性脑出血治疗——输注血小板
仍存争议:内科治疗的抗血小板药物相关性脑出血是否需输注血小板;准备手术的患者抗血小板药物相关性脑出血是否需输注血小板;
PATCH研究:血小板相关ICH输注血小板
-
研究方法:前瞻性多中心盲法终点RCT。发病6h以内的幕上ICH,发病前7天服用抗血小板药物,GCS≥8分;随机标准治疗和影像学诊断脑出血90分钟内输注血小板。
-
主要终点:3个月死亡和残疾(mRS)。
-
结果:血小板输注组3个月死亡或残疾率高于标准治疗组;24小时内脑出血进展并不减少,且院内不良事件率增加。
-
结论:给正在使用抗血小板药物的脑出血患者输注血小板是无效的。
颅内出血手术患者输注血小板治疗:
-
国内的一项前瞻性随机双盲对照试验,入组780例接受开颅血肿清除术的急性高血压性基底节出血患者。
-
结果:与未输注者相比,在术前或术前术后各给予1个治疗单位的血小板输注,能降低对阿司匹林敏感的抗血小板治疗患者的术后再出血发生率。
(2)抗血小板药物相关性脑出血治疗——DDAVP
-
作用机制:DDAVP是一种血管加压活性极低的血管加压素类似物,能促进内皮细胞释放Ⅶ因子-血管性血友病因子多聚体,同时增加血小板膜糖蛋白的表达,进而促进血小板黏附于血管内皮。
-
治疗方案:暴露于抗血小板药的颅内出血患者中可考虑给予单次剂量DDAVP(0.4μg/kg)。
(3)抗血小板药物相关性脑出血治疗——rFⅦa
-
rFⅦa已被用于改善严重缺乏GPⅡb/Ⅱa的血小板无力症患者的止血功能。
-
rPⅦa可能在血小板表面促进凝血酶生成,这可能是GPⅡb/Ⅱa相关性颅内出血患者可选择的另一种逆转药物。
-
目前缺乏足够的资料推荐其使用。
关于rFⅦa的早期研究:
-
Ⅱb期RCT:rFⅦa剂量依赖性的减少HE;显著减少不良功能结局。
-
Ⅲ期RCT:ICH发病4h内应用rFⅦa;80μg/kg剂量的rFⅦa可以减少HE;与安慰剂相比,3个月后功能结局无显著差异。
-
rFⅦa RCTs Meta分析:2项未能达到招募目标而提前停止的RCT进行的汇总分析;使用CTA点征不能有效预测ICH发病6.5h内给予80μg/kg因子Ⅶa的反应;治疗组之间的扩展或功能结果无差异;对血肿、功能结局或SAE无益处。
-
事后分析:在血肿体积较小、发病到治疗间隔较短的年轻ICH患者中,rFⅦa治疗有改善结局的趋势。
(4)抗血小板药物相关性脑出血治疗——补充纤维蛋白原
在GPⅡb/Ⅲa相关性颅内出血时可考虑使用冷沉淀。目前仍缺乏相关文献支持。
原理:GPⅡb/Ⅲa抑制药通过纤维蛋白原-血小板交联防止血小板聚集。
3.抗血小板药物相关性脑出血——推荐意见
-
对于抗血小板药物相关性脑出血患者,立刻停用抗血小板药物(I级推荐,C级证据)。
-
对内科治疗的抗血小板药物相关性脑出血患者,不推荐输注血小板(Ⅲ级推荐,B级证据)。
-
对需要进行急诊手术的抗血小板药物相关性脑出血患者,可结合血小板功能,在术前、术后输注血小板,同时监测血小板功能(Ⅱa级推荐,B级证据)。
-
手术可以降低重型抗血小板药物相关性脑出血患者的病死率(Ⅱb级推荐,B级证据)。
-
对于ADP受体抑制剂、阿司匹林等环氧化酶-1抑制剂相关性脑出血患者,可以考虑给予单剂去氨加压素0.4μg/kg(Ⅱb级推荐,B级证据)。
逆转方式的选择:

(四)出凝血疾病合并脑出血的治疗
1.常见出凝血疾病相关脑出血
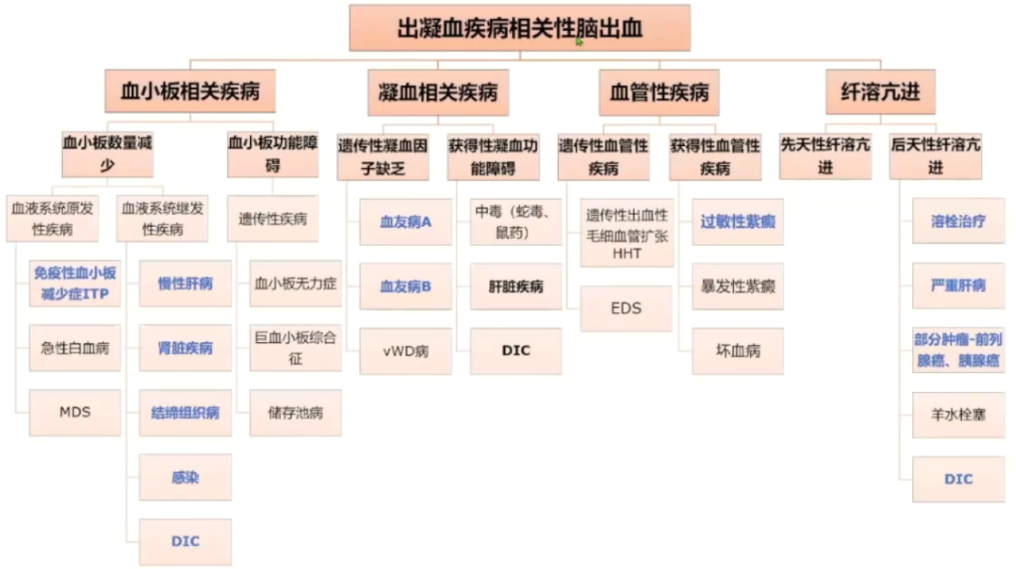
2.治疗方法
血小板相关疾病治疗:
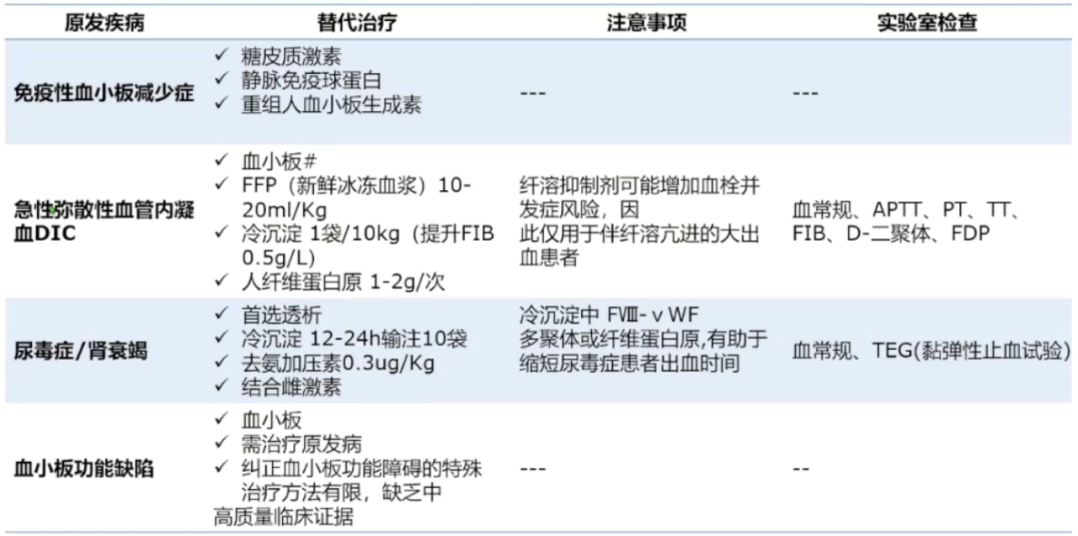
对于神经科而言,首先应积极治疗原发疾病或去除引起血小板异常的病因。静脉输注血小板是快速提升血小板数量的有效方法,血小板输注的剂量和频率取决于血小板计数和出血的严重程度。多个国家血小板输注指南指出:对于脑出血患者应维持血小板计数≥100×109/L,如果准备实施神经外科手术,推荐血小板计数至少达到100×109/L。
凝血障碍相关疾病治疗:
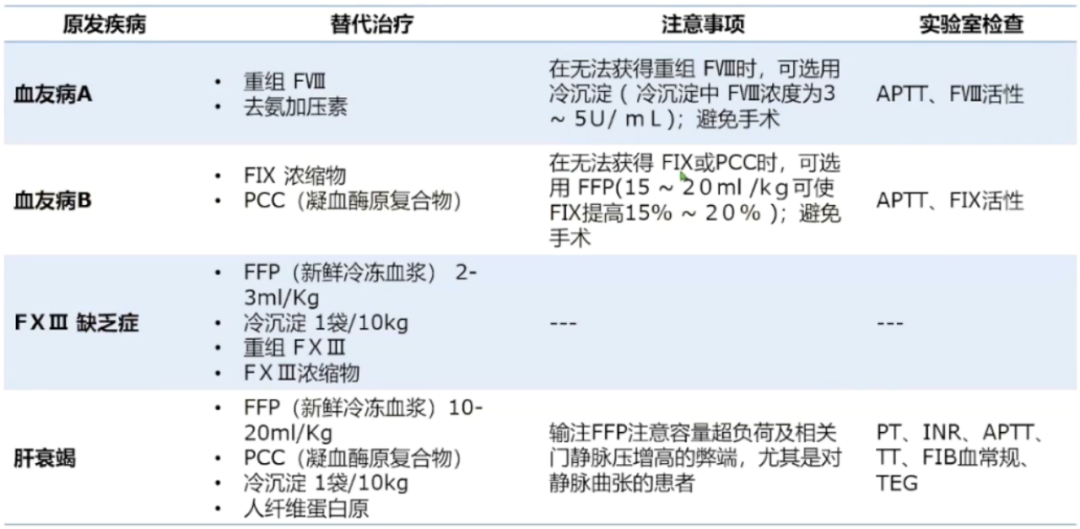
纤溶亢进治疗:
-
先天性纤维蛋白溶解亢进罕见;
-
后天获得性的纤维蛋白溶解亢进伴凝血激活在住院患者中相对更为常见,如溶栓治疗、严重肝病、部分肿瘤(如前列腺癌、胰腺癌等)、羊水栓塞及DIC等;
-
溶栓治疗最严重的并发症是脑出血,一旦发生,应立即停用纤溶酶原激活物,输注冷沉淀FFP,使用抗纤溶药物;
-
需要逆转时,必须考虑出血和血栓的相对严重程度,以免加重血栓形成。
3.出凝血疾病合并脑出血治疗推荐意见
-
无论原发于血液系统疾病,还是继发于其他病因的血小板异常,均应积极治疗原发疾病、去除引起血小板异常的病因(Ⅱa级推荐,C级证据)。
-
脑出血患者应维持血小板计数≥100×109/L(Ⅱa级推荐,C级证据),如果准备实施神经外科手术,推荐血小板计数尽量达到100×109/L(Ⅰ级推荐,C级证据)。
-
遗传性凝血因子缺乏者主要治疗措施为因子替代治疗(Ⅰ级推荐,A级证据),获得性凝血功能障碍者应尽早消除或控制引起凝血功能障碍的病因(Ⅰ级推荐,C级证据)。
-
与自发性脑出血相比,抗凝相关脑出血发病更严重、病死率更高。
-
纳入1880例原发性脑出血幸存患者的随访研究显示,脑出血后复发性脑出血的发生风险(2.3%/人/年)高于缺血性卒中发生风险(1.1%/人/年),脑叶出血的再出血风险更高。
-
一项关于抗凝相关脑出血后是否重启抗凝治疗的回顾性研究(心房颤动患者占78.7%,机械性心脏瓣膜患者占7.0%)提示,未重启抗凝治疗患者1年内缺血性事件发生率为15.0%,而重启抗凝治疗患者1年内缺血性事件发生率仅为5.2%。
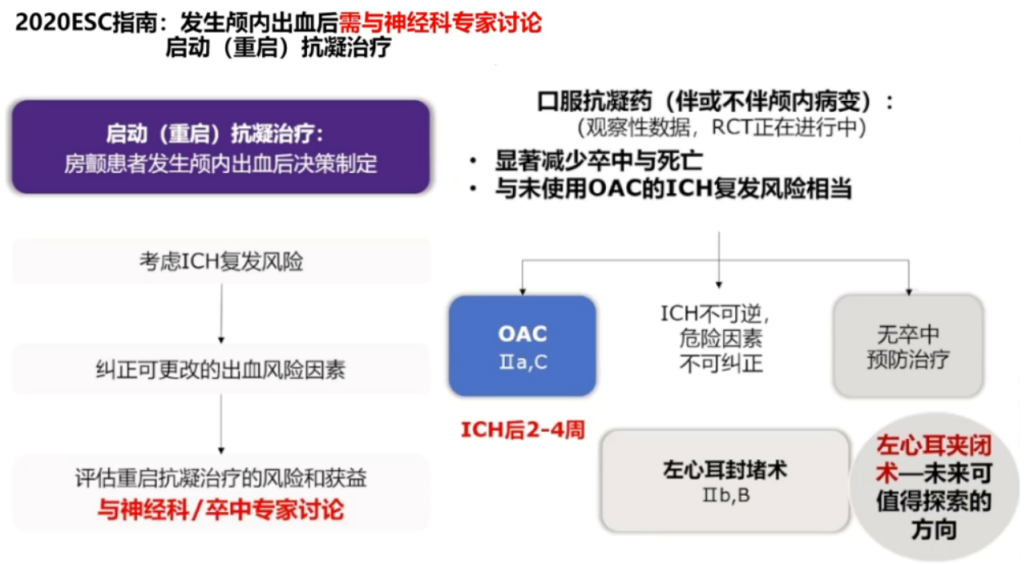
是否及何时重启抗凝治疗是临床治疗的两难困境。
(一)脑出血合并房颤患者重启抗凝治疗的问题
1.脑出血合并房颤患者是否应重启抗凝治疗
-
研究对象:房颤伴自发性脑出血患者。共纳入20项研究、50,470例受试者,包括2项RCT研究、队列研究及个体数据荟萃分析。
-
结果:抗凝治疗与血栓栓塞事件风险降低及全因死亡风险降低高度相关,且并不增加脑出血复发风险。与服用华法林相比,服用新型口服抗凝药的患者血栓栓塞风险更低,且脑出血复发比例更低。
伴有房颤的非外伤性脑出血患者应重启抗凝治疗,但重启时机仍需评估。
2.重启抗凝治疗时机
(1)脑出血合并房颤患者重启抗凝治疗的时机
①2021欧洲心律协会:应进行个性化评估,当患者缺血性卒中风险高而脑出血复发风险相对较低时,可在脑出血后4-8周重启口服抗凝治疗。
目前多项临床多中心随机对照试验正在开展。
②2022 AHA/ASA自发性脑出血患者管理指南
-
对于合并非瓣膜性房颤的自发性脑出血患者,可以考虑根据风险和获益重启抗凝治疗,以预防血栓事件和降低全因死亡率。
-
对于合并房颤的自发性脑出血患者,如果决定重启抗凝治疗,在权衡患者个体化情况平衡风险和获益后,可以考虑在脑出血后7-8周开始抗凝治疗。
-
对于合并房颤的自发性脑出血患者,如果认为不适合抗凝治疗,可以考虑左心耳封堵以减少血栓事件的风险。
(2)脑梗死后出血转化患者重启抗栓/抗凝治疗的时机
2019年,《Lancet Neurol》给出的建议:
-
严重出血转化:推迟抗凝治疗。
-
非严重出血转化:轻-中度卒中(NIHSS 3-8分)在发病后4-5天重启DOAC应当是安全的;重度卒中建议推迟抗凝治疗。
中国共识与美国指南:

(二)既往脑梗死后脑出血患者重启抗血小板治疗的问题
1.是否应重启抗凝治疗
RESTART试验:长期抗血小板治疗者发生脑出血后是否/何时重启抗血小板治疗?
-
背景:高收入国家中>1/3者脑出血时正在口服抗栓药物,出血后担心血肿扩大或复发会立即/长期停抗栓药,但发生闭塞性血管事件的风险也很高。
-
研究方法:多中心、盲法终点RCT试验。
-
研究人群:脑出血发生时正在服用抗栓治疗的患者,随机开始抗血小板治疗和不抗血小板治疗。
-
主要终点:复发性症状性脑出血。
-
亚组分析结果:未发现抗血小板治疗对合并脑微出血ICH者的任何有害作用。
-
RESTART试验的长期随访结果:抗血小板对复发性ICH或主要血管事件无影响。
2.脑出血后重启抗血小板治疗的时机
-
既往无脑梗死/TIA,但合并较多脑血管高危因素患者,脑出血后抗血小板治疗进行一级预防不推荐。
-
一项Meta研究汇总了287项关于抗血小板药物的随机对照研究,共纳入135,000例既往脑卒中/TIA患者,二级预防中抗血小板治疗的年获益率为1.5%。
-
对于既往有脑梗死/TIA的脑出血患者,目前仅有观察性、非随机性数据倾向于脑出血后3个月内重启抗血小板聚集治疗,因为3个月内重启抗血小板治疗不增加患者不良预后,预防缺血性脑卒中的作用明显大于脑出血风险的增加。
-
但根据潜在的脑小血管病的严重程度,获益风险比会有不同。需个体化评估脑出血患者抗血小板治疗的获益或风险。
抗栓药物治疗中颅内出血患者神经外科围手术期管理中国专家共识(2018版)
-
对于冠状动脉支架置入术后患者,若脑出血发生于支架置入术后6个月内,抗血小板药物对于预防支架血栓形成至关重要,故当影像学检查确定无血肿增大后应尽早恢复抗血小板治疗,建议最晚不要超过1周,同时向家属充分告知再出血风险。若脑出血发生于支架置入术后6个月以上,则恢复抗血小板药物时间可适当向后推迟,最晚可推迟至2周。
-
对于进行动脉粥样硬化血栓疾病一级预防的患者,停用抗血小板药物并不明显增加缺血性卒中风险,可推迟至出血后2周再恢复用药。
-
对于预防外周动脉血栓的患者,停用抗血小板药物后即使疾病进展亦无生命危险,可推迟至出血后2周再恢复用药。
-
对于发生深静脉血栓的高危患者,常规推荐使用抗凝药物进行预防,不推荐给予抗血小板药物进行预防。
以上内容目前尚无高级别循证医学证据支持;抗血小板治疗的恢复要根据患者具体病情,在多学科讨论的基础上进行个体化治疗。