学术分享丨冀瑞俊教授:2022 AHA/ASA 脑出血指南解读——新指南、新思考、新征程
根据2018年《Lancet》杂志的一篇关于《1990-2017年195个国家和地区的 354 种疾病和伤害的全球、区域和国家发病率、患病率和残疾年数:2017 年全球疾病负担研究的系统分析》文章中,可以看出脑血管病已经成为全球健康的主要威胁,且脑血管病是世界范围内成人致残、致死的最主要原因之一。回顾我国脑血管病,可以看到我国脑血管病总体发病率居全球首位,具有发病率高、临床预后差、疾病负担重的特点,我国已成为世界范围内脑出血发病最高的国家。首都医科大学附属北京天坛医院冀瑞俊教授以“2022 AHA/ASA 脑出血指南解读——新指南、新思考、新征程”为题,根据最新《卒中》杂志中关于脑出血(ICH)的诊疗策略的相关指南,深入解读指南并指导临床工作。
一、我国脑出血流行病学
近年来,随着人口老龄化的进展,整体脑血管病尤其是脑出血呈现攀升的态势,不止脑血管病本身的流行性学,世界银行预测未来20年卒中的发病率将呈现持续上升的趋势。
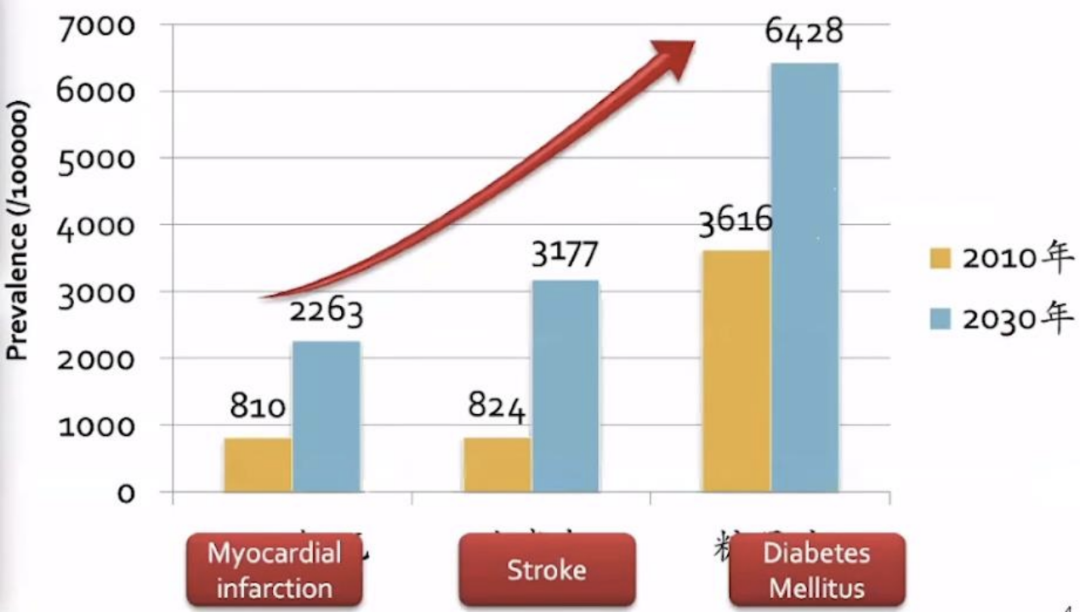
▲卒中发病率
作为导致严重残疾和死亡的主要原因,卒中给中国的医疗保健系统带来了巨大的负担。在国家层面,关于中风患者当前医疗实践模式和护理质量的数据有限。2011年《卒中》杂志报道了一篇相关文章,该研究是中国脑卒中登记中心于2007 年 9 月至 2008 年 8 月期间,连续招募了来自中国 27 个省和 4 个直辖市(包括香港地区)的 132 家医院的急性脑血管事件诊断患者。临床数据是使用纸质登记表前瞻性收集的。在疾病发作后 3、6、12、18 和 24 个月通过电话访谈对患者的临床和功能结果进行跟踪。

▲影像学图片
研究结果显示,这些患者 (n=21,902) 的平均年龄为 63.8 岁,其中 39% 为女性。缺血性卒中占主导地位(66.4%),其他亚型为脑出血(23.4%)、蛛网膜下腔出血(3.4%)和短暂性脑缺血发作(6.2%)。
研究得出结论,中国脑卒中登记处是中国规模较大的全国性登记处。从该前瞻性登记处收集的丰富数据可能为评估中国中风患者的护理质量提供机会。
二、脑出血
(一)脑出血的病因分类
脑出血病因分为外伤性脑出血(Traumatic ICH)和自发性脑出血(Spontaneous ICH)。其中自发性脑出血又细分为:
1.脑血管相关疾病
脑小血管病变:高血压脑出血,脑淀粉样血管病。
脑大血管病变:脑动脉瘤,夹层动脉瘤,Moyamoya病,血管畸形(AVM、海绵状血管瘤、动静脉瘘等)。
脑静脉系统病变:脑皮层静脉血栓形成,脑静脉窦血栓形成,静脉畸形。
2.脑组织相关疾病:原位肿瘤,脑转移瘤。
3.血液系统相关疾病:出血性疾病,抗栓治疗(抗凝治疗、抗血小板治疗)。
4.其他
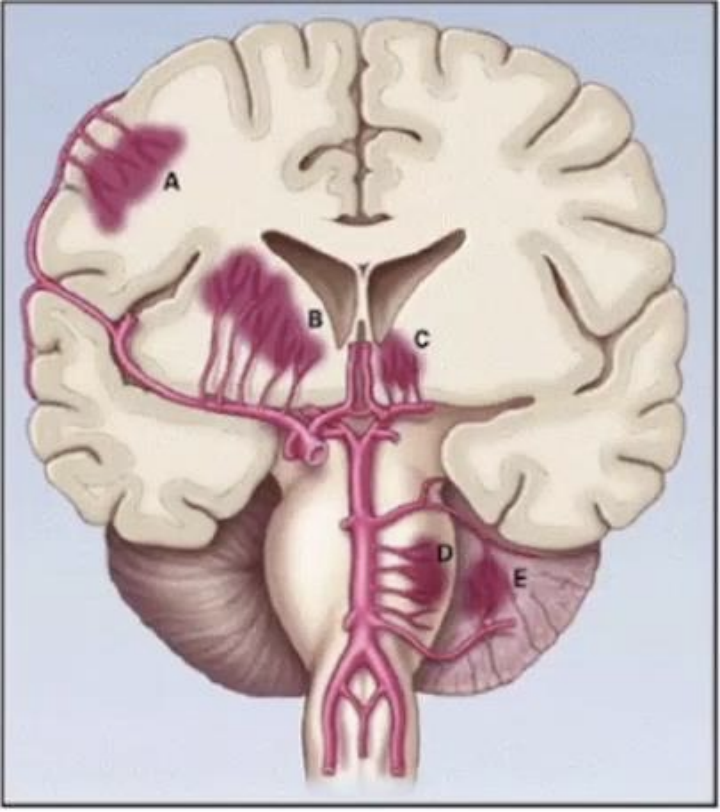
▲脑出血分布
(二)脑出血病理生理学
1.高血压脑出血小动脉硬化的典型病理改变包括如下:血管平滑肌细胞减少,管壁玻璃纤维样物质沉积,微小动脉瘤形成,血管管壁增厚,血管管腔狭窄。
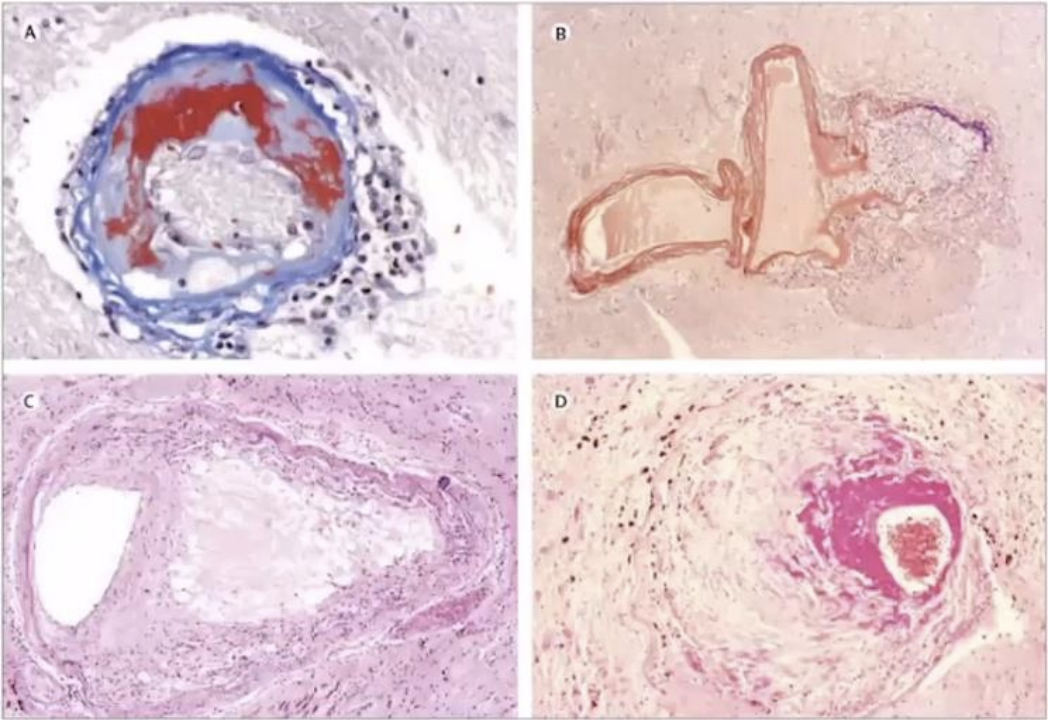
▲小血管病变的病理特征:A.脂肪透明质沉着症B.右侧丘脑微动脉瘤C.微动脉粥样硬化D.桥脑纤维蛋白样坏死
2.穿支血管淀粉样血管病的典型病理改变,小血管病淀粉样蛋白的沉积。
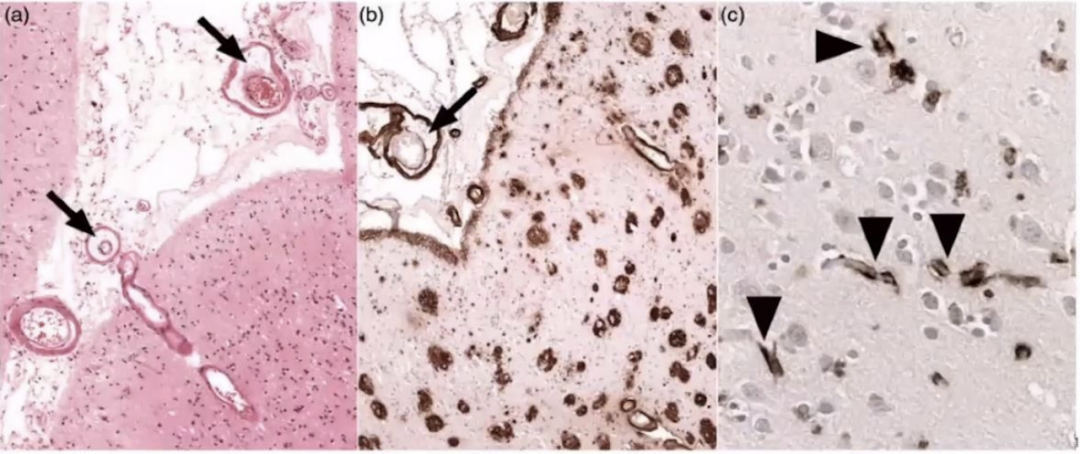
▲淀粉样蛋白的沉积
(三)脑出血相关脑损伤机制
1.原发性脑损伤机制:血液从破裂血管扩入脑组织血肿增加,血肿扩大,出血引起局部组织缺血。
2.继发性脑损伤机制:凝血酶,炎症,血红蛋白,铁离子,自由基,谷氨酸,细胞死亡途径,内源性防御机制。
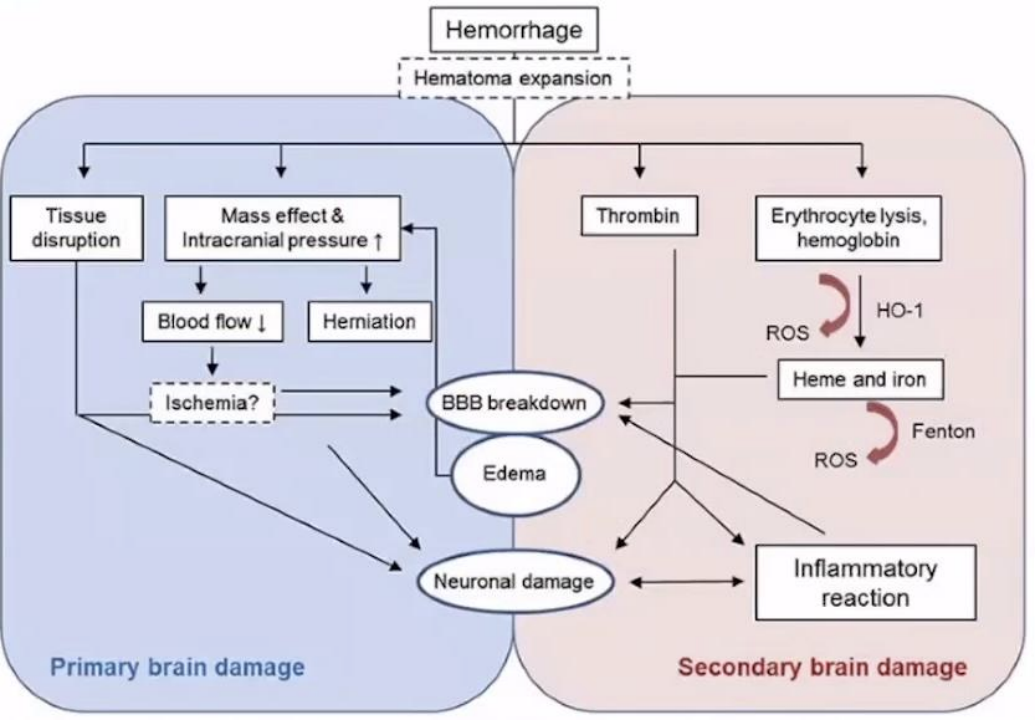
(四)脑出血相关并发症
系统的研究报道了国人脑出血后各种并发症的分布特征,脑出血术后并发症包括:卒中相关肺炎,消化道出血,深静脉血栓,肺栓塞,泌尿系感染,癫痫发作,心房纤颤以及心肌梗死。其中脑梗死肺炎发生率11.4%,脑出血肺炎发生率16.8%,可见肺炎是卒中后最常见的临床并发症。
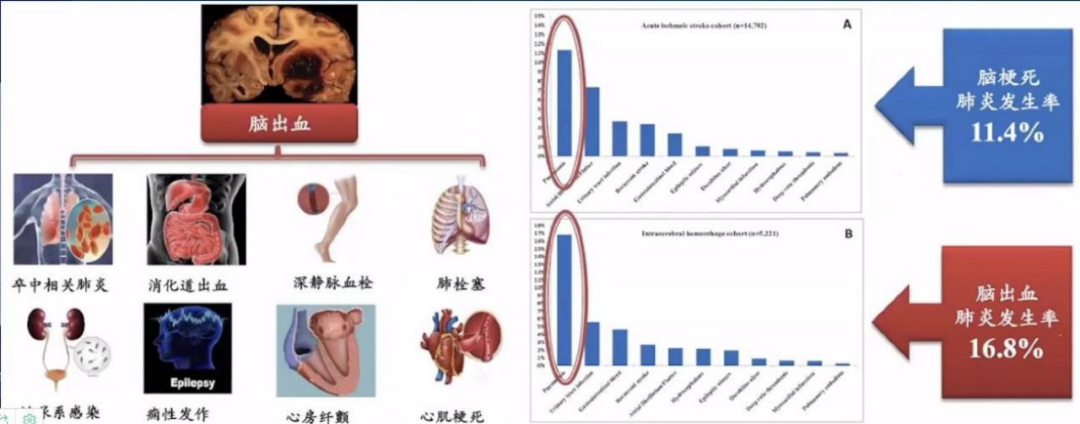
▲脑出血并发症
此外,脑出血后深静脉血栓形成(DVT)是常见并发症,大量循证医学证据显示DVT不仅增加卒中患者的住院时间、医疗消耗,更是不良预后的重要危险因素。卒中后深静脉血栓和肺栓塞往往可以是致命性的。
三、2022 AHA/ASA指南推荐
2022年《Stroke》杂志发布了《2022 年自发性脑出血患者管理指南:美国心脏协会AHA/美国中风协会ASA的指南》。
(一)2022AHA/ASA脑出血指南主要内容:
1.脑出血医疗系统
2.脑出血诊断评价
3.脑出血内科及重症干预
4.脑出血外科干预
5.脑出血结局预测和治疗目标
6.脑出血康复和功能重建
7.脑出血预防
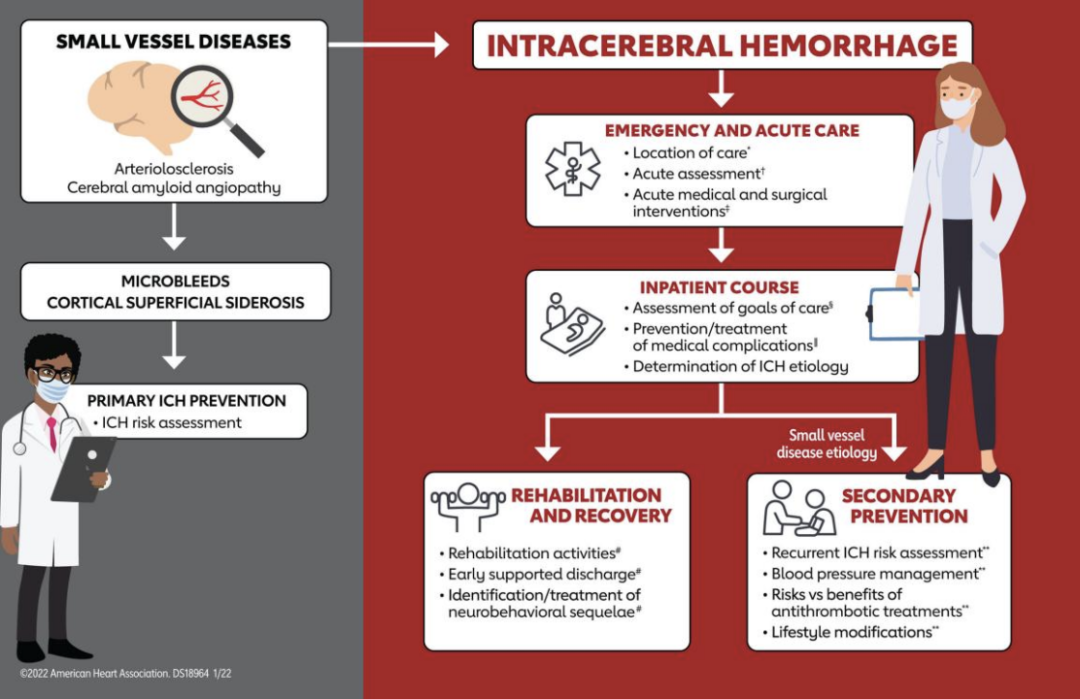
▲原发性ICH指南概述
此外,该指南中给出自发性脑出血患者管理指南的 10 大重要信息,推荐如下:
1.医疗保健系统的组织越来越被认为是最佳中风护理的关键组成部分。本指南建议开发区域系统,以提供初始脑出血 (ICH) 护理,并在适当时快速转移到具有神经重症护理和神经外科能力的设施。
2.血肿扩大与较差的 ICH 结果相关。现在有一系列神经影像学标志物,连同临床标志物,如卒中发病时间和抗血栓药物的使用,有助于预测血肿扩大的风险。这些神经影像学标志物包括可通过非对比计算机断层扫描检测到的体征,这是 ICH 最广泛使用的神经影像学检查方式。
3.与其他形式的中风一样,ICH 是一组明确的血管病变的结果。本指南强调了识别微血管和大血管出血发病机制标志物的重要性和方法。
4.在轻度至中度 ICH 后实施急性降压治疗时,限制血压变异性并实现平稳、持续血压控制的治疗方案似乎可以减少血肿扩大并产生更好的功能结果。
5.抗凝治疗期间的 ICH 具有极高的死亡率和发病率。本指南为 ICH 后急性逆转抗凝提供了更新的建议,强调使用蛋白质复合物浓缩物逆转维生素 K 拮抗剂(如华法林),idarucizumab 逆转凝血酶抑制剂达比加群,andexanet alfa 逆转因子 Xa 抑制剂(如利伐沙班) 、阿哌沙班和依度沙班。
6.过去曾用于治疗 ICH 患者的几种院内疗法似乎既无益处也无害。对于 ICH 的急诊或重症监护治疗,预防性皮质类固醇或持续高渗治疗似乎对结果没有益处,而在急诊手术或严重血小板减少症之外使用血小板输注似乎会使结果恶化。类似的考虑也适用于一些历史上用于预防 ICH 后并发症的预防性治疗。单独使用分级的膝盖或大腿高的压力袜并不是预防深静脉血栓形成的有效预防性治疗,并且在没有癫痫发作证据的情况下使用预防性抗癫痫药物不能改善长期癫痫发作控制或功能结果。
7.与单独的药物治疗相比,用于清除幕上 ICH 和脑室内出血的微创方法已证明死亡率降低。然而,通过这些程序改善功能结果的临床试验证据是中性的。对于小脑出血患者,除了先前推荐的神经功能恶化、脑干受压和脑积水的指征外,现在为降低死亡率而进行的立即手术撤离(有或没有脑室外引流)的指征包括更大容量(>15 ml)。
8.决定何时以及如何限制 ICH 后维持生命的治疗仍然很复杂,并且高度依赖于个人偏好。本指南强调,分配不尝试复苏状态的决定与限制其他医疗和外科干预措施的决定完全不同,不应用于这样做。另一方面,实施干预的决定应在医生和患者或代理人之间共享,并应尽可能反映患者的意愿。基线严重程度量表可用于提供出血严重程度的总体测量,但不应用作限制维持生命治疗的唯一依据。
9.康复和康复是 ICH 结局和生活质量的重要决定因素。本指南建议使用协调的多学科住院团队护理,对出院计划进行早期评估,并以早期支持性出院为轻至中度 ICH 的目标。中度 ICH 后 24 至 48 小时可考虑进行康复活动,如伸展运动和功能性任务训练;然而,ICH 后最初 24 小时内的早期积极动员似乎会使 14 天死亡率恶化。多项随机试验并未证实早期的建议,即氟西汀可能会改善 ICH 后的功能恢复。氟西汀在这些试验中减少了抑郁症,但也增加了骨折的发生率。
10.ICH 护理团队的一个关键成员,有时被忽视的是患者的家庭护理人员。本指南建议对护理人员进行心理社会教育、实践支持和培训,以改善患者的平衡、活动水平和整体生活质量。
同时,本次指南还指定了 COR 和 LOE。COR 表示推荐的强度,包括与风险成比例的估计收益幅度和确定性。LOE 根据来自临床试验和其他来源的数据的类型、数量和一致性对支持干预的科学证据的质量进行评级。
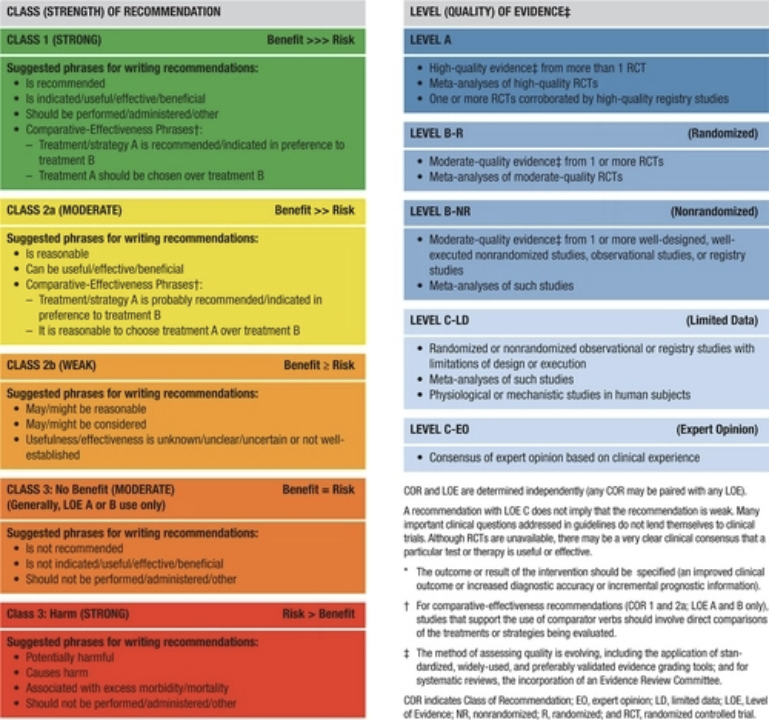
▲将推荐等级和证据级别应用于患者护理中的临床策略、干预、治疗或诊断测试
(二)脑出血体格检查和实验室评估
常规实验室工作提供了有关凝血状态和器官功能的重要信息,在自发性 ICH 的情况下必须迅速处理这些信息。对实验室数据(如全血细胞计数和凝血谱)的快速评估有助于诊断由药物或潜在疾病(如恶性血液病)引起的凝血病。这可能会导致可以改善结果的靶向治疗。对于外科患者,凝血状态对于确定是否可以安全地进行脑室外引流 (EVD) 或开颅手术非常重要。电解质紊乱、肾功能不全和急性心脏综合征会混淆临床表现,需要在到达医院时立即开始治疗。
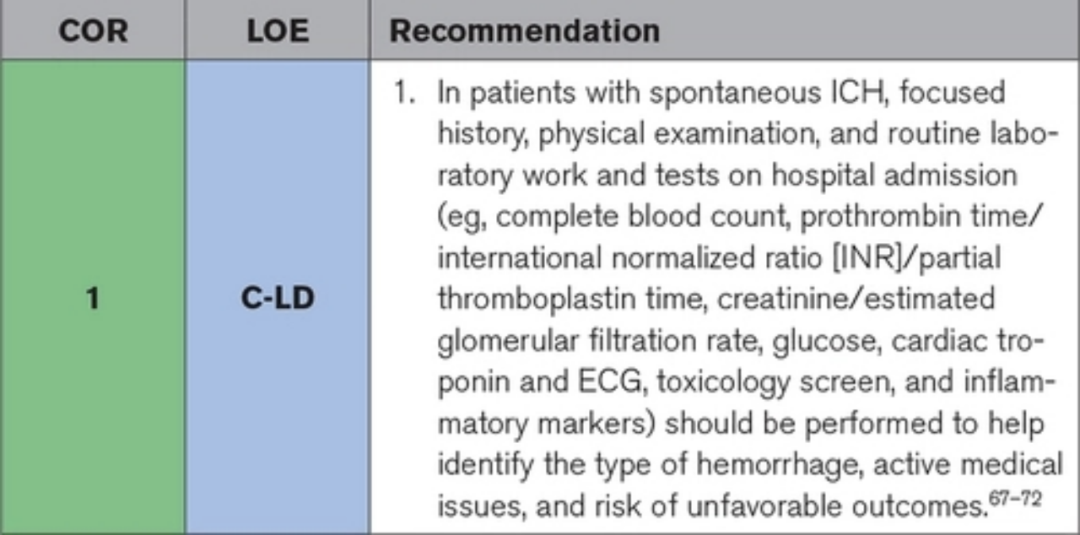


▲体格检查和实验室评估
(三)血肿的影像评价
脑成像对于区分 ICH 和缺血性中风和确定 ICH 体积至关重要。CT 是用于确认(或排除)ICH 存在的最广泛使用的成像方式,因为它具有广泛的可用性、快速性、高诊断准确性和简便性。然而,具有回波平面梯度回波或磁化率加权序列的 MRI 也可以高精度检测超急性 ICH。ICH 急性期的脑成像可以提供预后信息并有助于监测 ICH 的发展。HE(血肿扩大)往往在 ICH 后早期发生(通常在 ICH 发作后 24 小时内),并且与不良结局和死亡率相关。识别 CTA 或增强CT上的点征或NCCT(非平扫CT)上的某些成像特征,例如血肿内的不均匀密度或其边缘的不规则性可能有助于识别处于危险中的患者。这些标志物可能会影响此类患者的分类、监测强度和预后。初次扫描后重复 CT 以评估 HE、脑积水或血肿周围水肿的发展可能是有用的,特别是对于神经系统状态恶化的患者和检查受限的意识水平受损的患者。
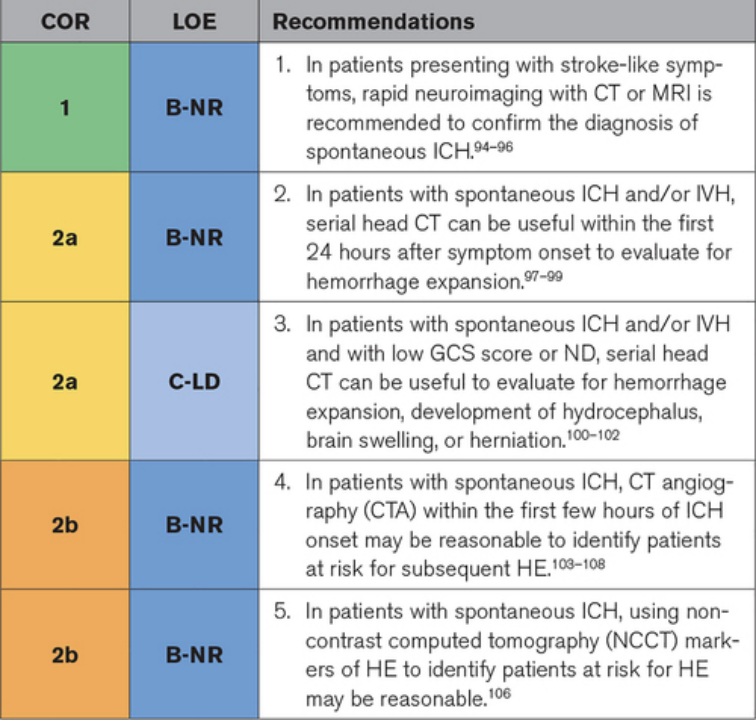
▲影像评价
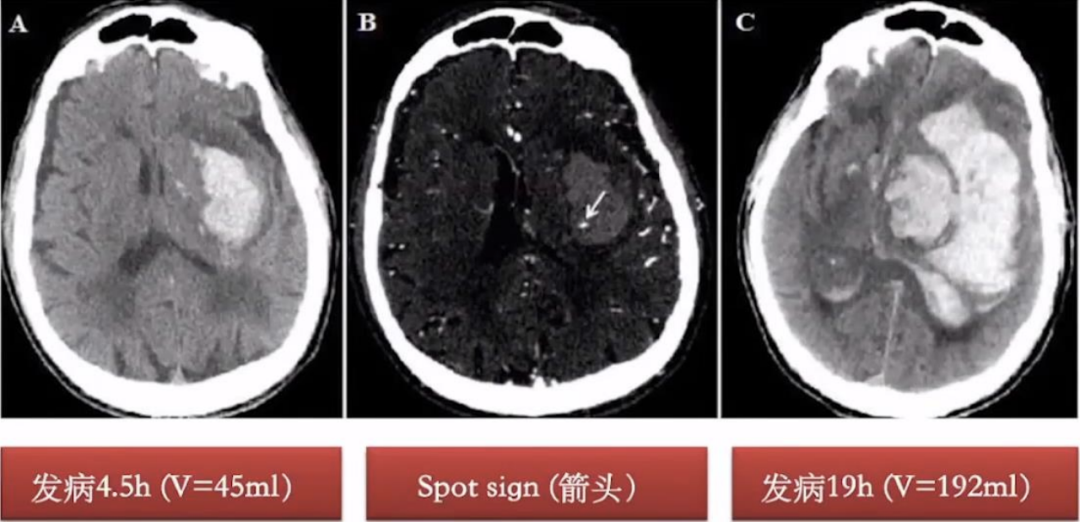
▲影像学血肿扩大发病时间变化
关于NCCT血肿扩大影像标志物,主要表现为:密度变化——混杂密度,Swirl征,低密度表现,Blend征液平;形态变化——形态不规则,Island征,卫星征。
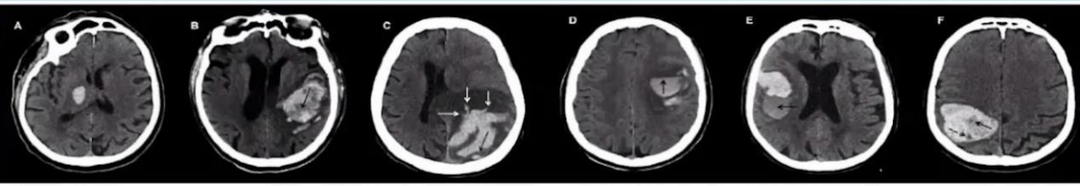
▲NCCT血肿扩大影像标志物
此外,关于脑出血病因的影像评价,例如小动脉硬化/脂肪透明症、CAA 或血管畸形可能导致急性脑实质出血。临床医生应调查 ICH 的原因,因为它可能影响急性和预防性治疗策略和预后。在没有典型高血压相关深部 ICH 的<70 岁个体中,潜在的大血管原因(动静脉畸形、动脉瘤、硬脑膜动静脉瘘、海绵状血管瘤和脑静脉血栓形成)存在于患者中,取决于年龄类别。然而,在临床实践中,在探索潜在大血管病因的方式、时间和对象方面存在很大的异质性。与导管动脉内 DSA 相比,CTA 和 MRA 在 ICH 后检测高度选择的人群中颅内血管畸形的敏感性和特异性似乎>90%。导管动脉内 DSA 仍然是寻找 ICH 大血管原因的金标准:
(1)<70 岁的患者中作为基于 CT 或基于磁共振的血管成像的辅助或替代方法似乎具有最高的诊断率有大叶 ICH;
(2)年龄<45 岁有深部或后颅窝 ICH 的患者;
(3)45 至 70 岁有深部或后颅窝 ICH 且无高血压病史和小血管疾病体征的患者在影像学上;
(4)所有有大血管病变的 CT 或磁共振证据的 ICH 患者;
(5) 原发性 IVH 患者。当临床因素或 ICH 位置提示可能存在脑静脉血栓形成时,CT 或磁共振静脉造影应包括在 CTA 或 MRA 中。对于没有大血管原因证据的患者,MRI 可用于寻找持续疾病的标志物,例如 CAA、深部穿通血管病、海绵状血管瘤或恶性肿瘤。
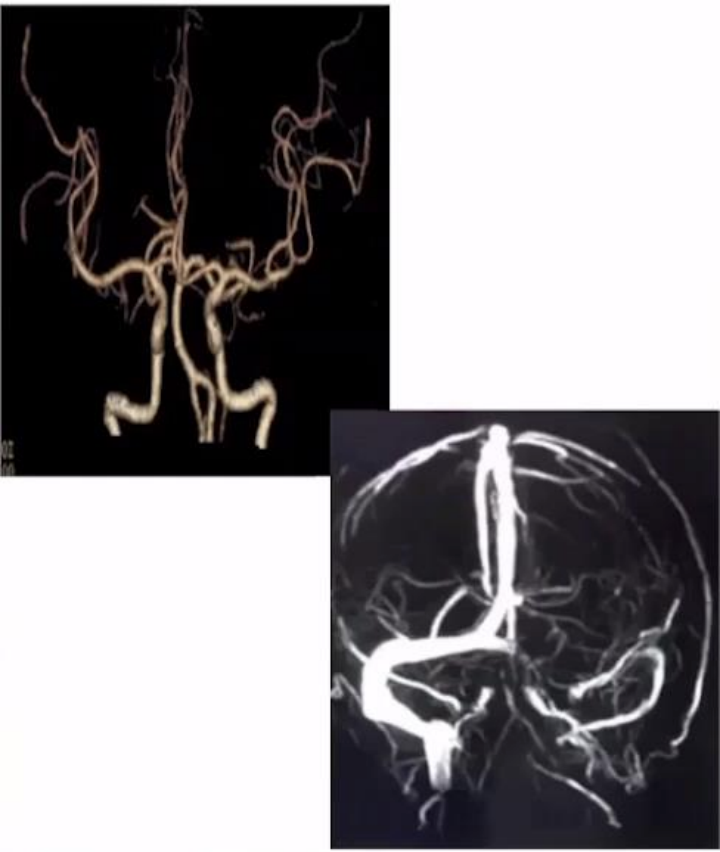
▲影像学
(四)脑出血内科及重症干预
大多数急性 ICH 患者表现为血压升高。就诊时血压升高与更大的 HE、ND、死亡和依赖性有关。因此,在 ICH 急性期治疗高血压是直观的。然而,随机临床试验的结果是模棱两可的。目前的建议基于 2 项最大的早期强化降压 (EIBPL) 试验(INTERACT2 [急性脑出血试验中的强化降压试验] 和 ATACH-2 [急性脑出血的抗高血压治疗 II])的数据经过 ICH,荟萃分析以及对 INTERACT2 和 ATACH-2 试验的一些事后分析。作为主要建议,将收缩压 (SBP) 降低至 130 至 140 mm Hg 的目标范围是安全的,并且对于改善轻度至中度严重急性 ICH 和 SBP 介于150 和 220 毫米汞柱。建议尽快开始治疗并仔细调整降压治疗,以确保血压持续平稳和持续控制。对于出现 ICH 和血压升高的患者,将 SBP 急性降低至<130 mm Hg 可能有害,应避免。
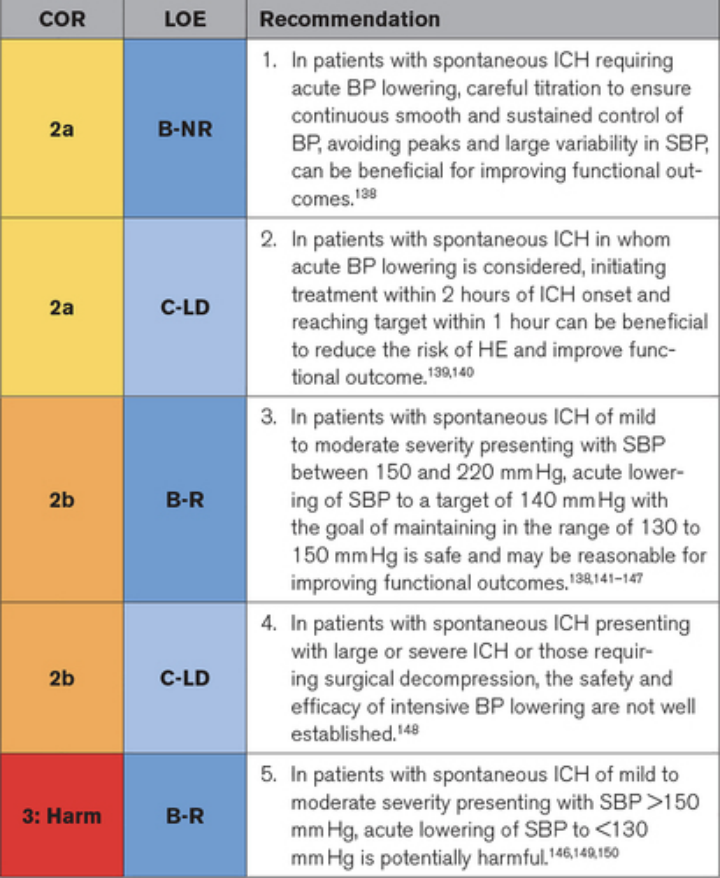 ▲急性降压建议
▲急性降压建议
此外,临床上发现接受抗凝治疗的 ICH 患者发生 HE、快速恶化和不良预后的风险增加。管理需要紧急逆转抗凝治疗,并且应制定治疗方案和流程。
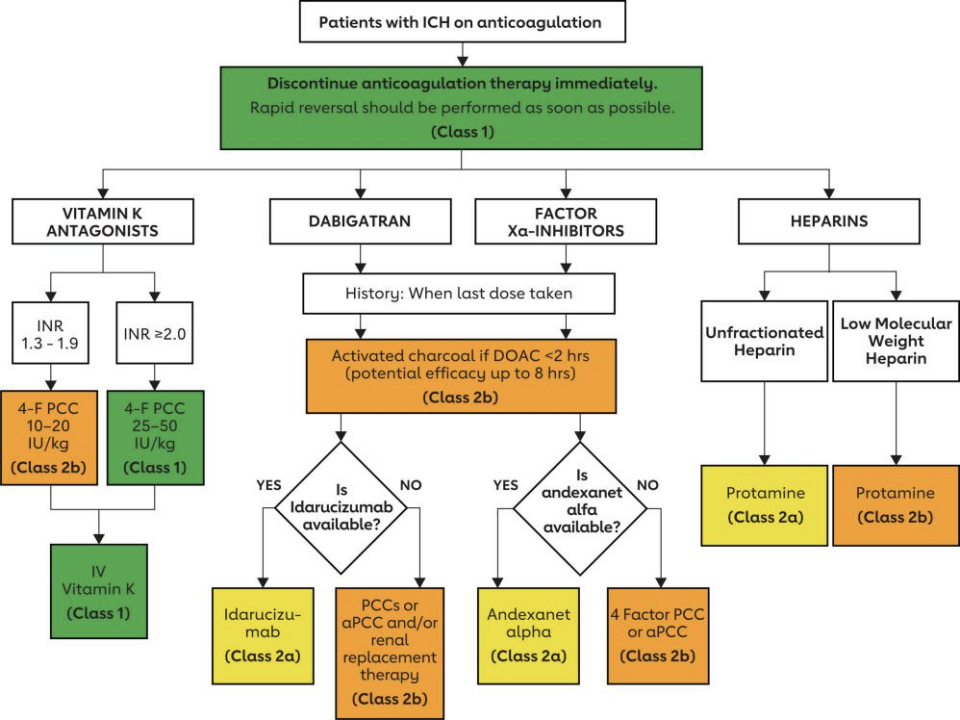
▲抗凝剂相关出血的处理
(五)手术干预
幕上 ICH 的 MIS 具有减轻血肿体积、减少血肿周围水肿的吸引力,并且与传统开颅手术相比,可以最大限度地减少对健康脑组织的破坏。因此,对 MIS 技术在急性期治疗中度至大型 ICH 的热情似乎很直观。然而,大型随机临床试验的结果尚未确定。本指南主要使用来自 MIS 的最大 RCT (MISTIE Ⅲ) 的数据,381项比较 MIS 与传统开颅手术和标准医疗护理的试验的荟萃分析和更小的 RCT。大多数临床试验都使用>20 或>30 ml 的 ICH 体积阈值作为纳入标准。作为主要推荐,使用内镜或立体定向抽吸进行微创血肿清除,无论是否使用溶栓,都是安全的,并且可能有助于降低死亡率。尽管它也可以改善功能结果,但其 LOE 较低。与开颅手术相比,MIS 的死亡率益处尚不确定,尽管文献支持 MIS 可被认为与传统开颅手术相比可改善功能结果。MIS 干预需要外科医生和中心的技能和经验作为这些建议的基础。
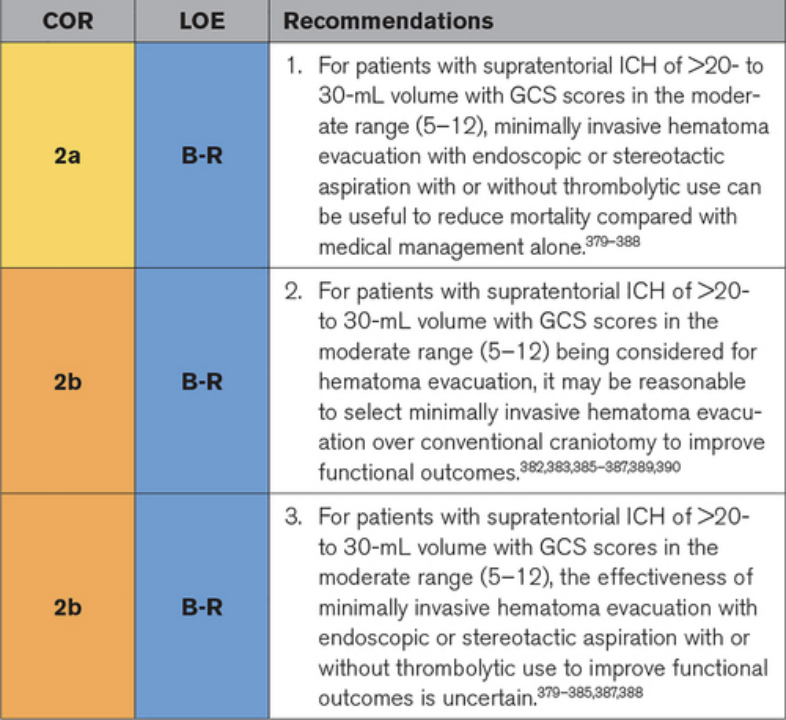
▲对 ICH 的 MIS 疏散的建议
30% 至 50% 的 ICH 患者发生脑室内扩张,并且在大约一半的患者中易发生脑积水。IVH 预测更差的预后继发于 IVH 体积增加和促进炎症性脑膜炎和脑积水的血液分解产物。植入 EVD 治疗颅内高压并去除血液制品可提高生存率。使用阿替普酶或尿激酶进行溶栓冲洗可加速脑室内凝块的清除,并进一步降低死亡率。目前的建议主要基于最大的脑室内溶栓 RCT (IVT; CLEAR III [Clot Lysis: Evaluating Accelerated Resolution of脑室内出血]) 的数据,416项系统评价或荟萃分析试验比较EVD 与 IVT 与保守治疗和EVD 加生理盐水或单独使用 EVD 的 IVT和几个较小的 RCT 。作为主要推荐,与单独使用 EVD(或使用盐水冲洗)相比,EVD 联合 IVT 是安全的,并且可以提高临床脑积水和意识水平降低患者的生存率。然而,EVD 对改善功能结果的益处尚不确定。研究用于去除大量 IVH 和减少永久分流依赖的其他干预措施包括控制腰椎引流结合 IVT 和靶向脑室内神经内窥镜检查。
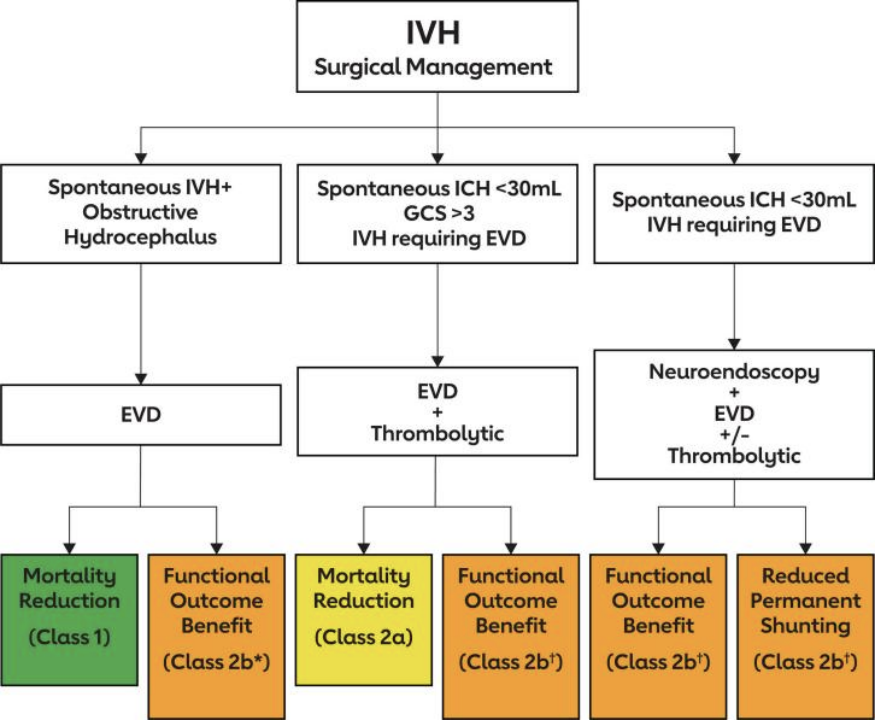
▲IVH 的手术治疗。EVD 表示心室外引流;GCS,格拉斯哥昏迷量表评分;ICH,脑出血;IVH,脑室内出血。*没有很好的建立。†不确定。
(六)脑出血结局预测和治疗目标
过去的 2 年中,已经开发和测试了 ICH 严重程度的基线测量。ICH 评分等指标越来越多地在多个独立队列中得到验证,这些队列涵盖了一系列患者和 ICH 特征。它们在临床实践中的确切作用尚未完全阐明。
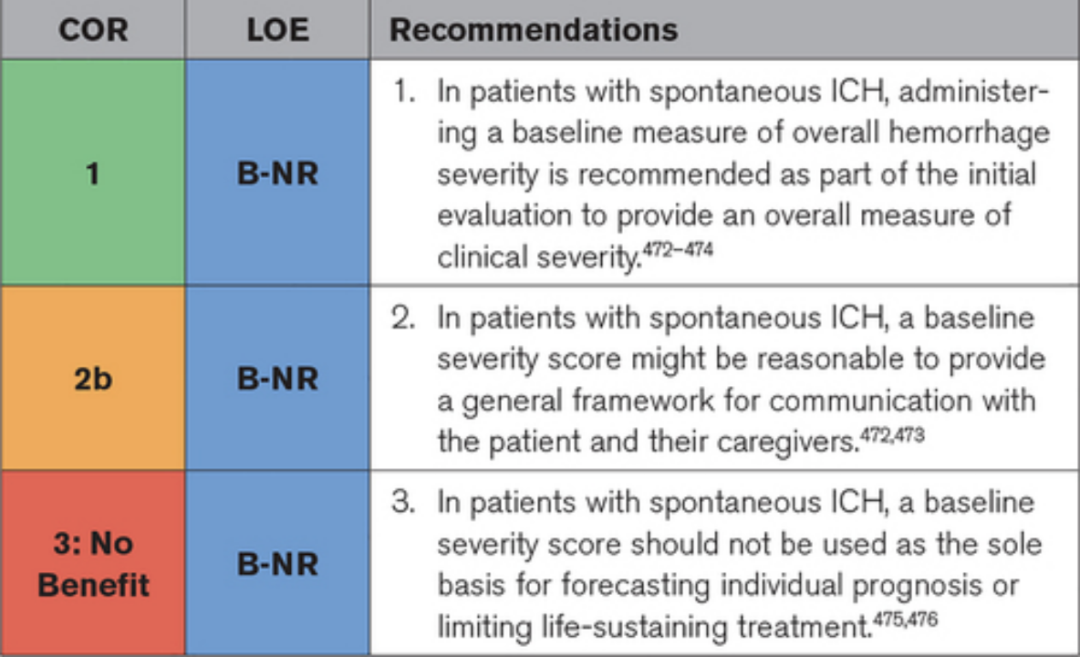
▲结果预测的建议
大多数在医院死亡的 ICH 患者是在医生和代理决策者做出限制使用维持生命的疗法(例如人工营养或水合作用、插管和机械通气、抗生素或血管加压药)的决定后这样做的。做出这些决定可能是因为获得有利结果的可能性很小,并且与患者及其合法授权代理人(通常是他们的家人)的意愿保持一致。然而,预后的准确性仍然存在很大的不确定性,尤其是在 ICH 发病早期。当注定要从 ICH 中恢复的患者在维持生命治疗或停止生命支持方面存在局限性时,这会导致自我实现的预后不良预言。因此,对这些护理限制的使用和意图以及代理人和医生之间的共同决策过程提出了建议。所有建议都应在应用它们的相关文化、宗教和法律环境中加以考虑。
 ▲限制生命维持治疗的决定建议
▲限制生命维持治疗的决定建议
(七)ICH恢复、康复和并发症建议
中风康复包括来自不同专业人士的许多量身定制的措施,这些措施具有不同的强度,具体取决于个体患者的需求和中风后的时间。康复的结果被认为是由大脑重组和补偿策略引起的恢复的结合。为了改善病房内的多学科团队合作,每周召开一次团队会议,讨论患者出院和适当的时机,这对于改善功能结果非常重要。卒中发作后 24 至 48 小时后开始康复似乎是有益的;但是,不建议在最初的 24 小时内进行剧烈和频繁的活动。早期支持出院允许将护理和服务从医院转移到家庭(社区环境),并提高独立生活的可能性。大脑可塑性是大脑中神经网络通过扩张和重组来改变的能力,氟西汀已经在动物身上进行了试验,结果很有希望。然而,在中风后的患者中,它并不能改善恢复。我们注意到,关于康复和康复的大部分数据来自对所有类型中风的研究,并在可用时提到了来自 ICH 亚组的数据。
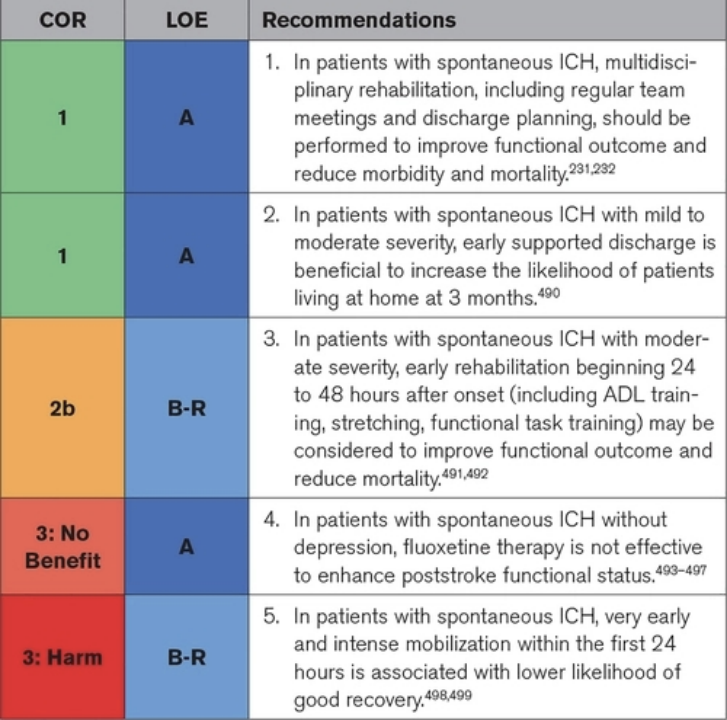
▲康复建议
情绪障碍和认知功能障碍是 ICH 后的常见后果。卒中后第一年内有 20% 到 25% 的 ICH 患者出现卒中后抑郁,并且这种情况会随着时间的推移而持续存在。33% 的 ICH 患者在其 ICH 之前或之后经历痴呆,并且 ICH 后痴呆的发生率随着时间的推移而增加,一项研究显示 1 年新发痴呆的发生率为 14.2%,增加4 年时达到 28.3%。另一项研究指出,中风后 3 年的认知障碍患病率为 32%。对发生 ICH 后痴呆的患者的神经影像学特征的分析表明潜在的 CAA 是一个促成因素。临床医生对 ICH 后的神经行为并发症认识不足,导致以患者为中心的长期结局恶化,例如独立性和重新融入社区。卒中后抑郁症与短期和长期死亡率增加和较差的功能结果相关,并导致更大的身体限制,这可能会损害康复工作。中风后抑郁症也可导致自杀,与一般人群相比,中风后头 2 年的自杀率是普通人群的两倍。同样,认知障碍可预测中风后残疾和死亡率。两者之间也存在交互作用:认知症状可由抑郁引起,而抑郁可干扰认知功能。识别和治疗这些中风并发症会对中风恢复产生很大影响。
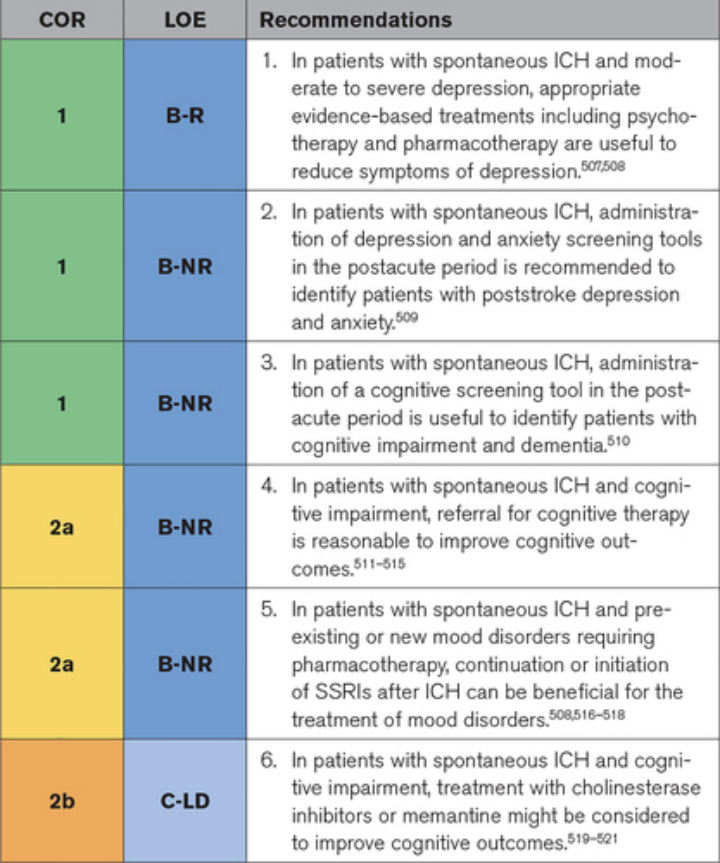
▲神经性并发症建议
(八)预防
高血压与 ICH 有很强的因果关系,是所有卒中亚型的主要可改变风险因素。不受控制的高血压占全球 ICH 人群归因风险的 73.6%。尽管如此,仍有很大一部分 ICH 幸存者的血压控制不佳。此外,由于危险因素重叠,ICH 患者也有未来发生缺血性卒中和心血管疾病的风险。在 ICH 后治疗高血压是降低未来 ICH 风险和减少各种血管疾病事件的安全有效的方法。因此,在 ICH 后测量和识别不受控制的高血压并积极控制血压以防止复发至关重要。
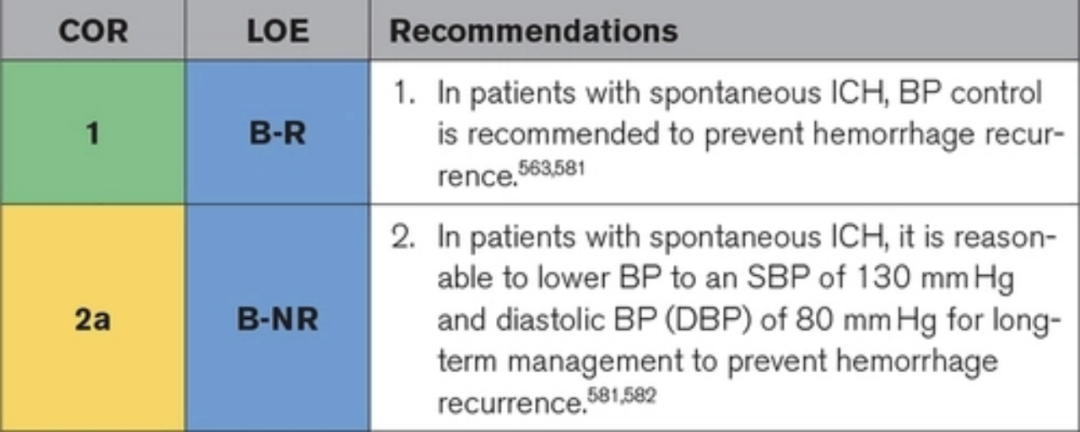
▲血压管理
抗血栓治疗是缺血性心脑血管疾病或有血栓栓塞事件史的患者的主要治疗方法。鉴于缺乏针对特定患者人群的前瞻性 RCT,一旦这些患者发生 ICH,有关使用抗血栓药物的临床决策仍然具有挑战性。在已发表的复发事件率文献的背景下,个体患者的决定仍然基于对抗血栓治疗的风险和益处的评估。此外,关于恢复抗血栓治疗患者的最佳时机的数据仍然很少。在第 9.1.1 节“未来 ICH 风险的预测”中给出了对复发性 ICH 风险因素的进一步讨论。这些风险可能有助于临床医生选择患者。
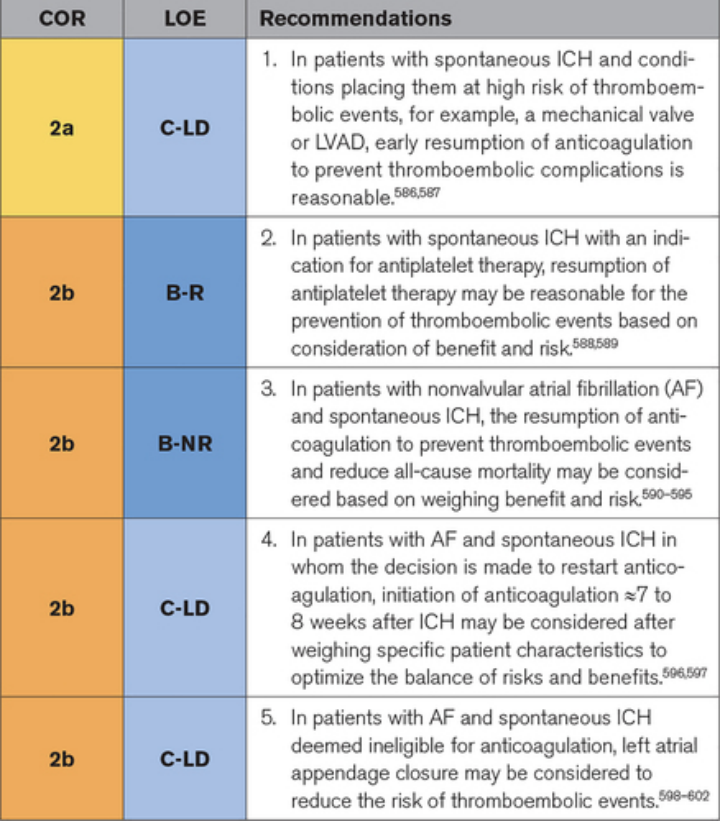
▲抗血栓药物管理
四、总结
由此可见ICH 的几个附加特征使其成为比仅由发病率数字传达的更大的公共健康威胁。ICH 可以说是最致命的急性卒中形式,早期死亡率约为 30% 至 40%,并且在最近的时期没有改善趋势或改善趋势很小。ICH 的发病率随着年龄的增长而急剧增加,因此预计随着人口老龄化,即使在血压 (BP) 控制方面的公共卫生改善相平衡的情况下,ICH 的发病率仍会很高。ICH 的另一个增长来源是更广泛地使用抗凝剂,这一趋势可能抵消与维生素 K 拮抗剂 (VKA) 相比增加直接口服抗凝剂 (DOAC) 处方相关的 ICH 风险降低。
因此,ICH 仍然需要新的治疗方法,并改进对疾病各个方面的既定方法的应用:一级和二级预防、急性住院治疗以及中风后康复和康复。冀瑞俊教授本次授课旨在结合指南将 ICH 领域的数据综合为临床实践的实用建议。