学术分享丨鞠奕教授《前庭神经炎诊治多学科专家共识》
前庭神经炎(VN)是神经科急诊中常见的一种疾病,但关于该病的诊治标准或临床指南,目前国内外均尚未制定。随着对该病研究的不断深入,近些年在VN的发病机制、诊断评价和治疗策略上均取得较大的进展。基于此,中国医师协会神经内科分会眩晕专业委员会和中国卒中学会卒中与眩晕分会组织国内专家经多次研讨,参考借鉴国内外研究成果,结合自身临床经验和国情,制定了《前庭神经炎诊治多学科专家共识》。首都医科大学附属北京天坛医院的鞠奕教授作为该共识的执笔专家,在前庭神经炎的诊疗等各方面有着丰富的临床经验,鞠教授指出,VN经过及时治疗能够完全康复,所以临床医生一定要全面掌握该病的检查、诊断和治疗等知识,避免工作中漏诊或误诊误治。

(一)历史
1901年,Ruttin首次报道了一种以突发眩晕为主要表现而无耳蜗及其他神经系统症状的疾病。
1924年,Nylen将该病命名为前庭神经炎。
1952年,Dix及HIIpike将其改名为前庭神经元炎以区别于梅尼埃病等其他眩晕疾病。
1981年,Schuknecht等病理发现其病变在前庭神经而非神经元,更名为"前庭神经炎"。
2018年,韩国学者延迟增强MRI支持病变部位在前庭神经而非前庭神经元。
(二)共识制定背景和目的
背景:国内外尚未制定VN的诊治标准或临床实践指南;诊疗观念存在较大的差异;较多患者的漏诊或误诊误治;近几年VN的发病机制、诊断评价和治疗策略上均取得较大的进展。
目的:制定此共识,以期规范和促进我国VN的诊疗工作。
共识一:统一命名
国际上尚缺乏VN的诊断标准及临床实践指南,VN命名混乱,导致目前临床上针对此病的诊断、治疗缺乏明确和统一的标准。
基于病理学及影像学研究证据,本共识建议使用前庭神经炎(VN),不再使用前庭神经元炎和其他名称,未明确诊断前可先纳入急性前庭综合征的诊断范畴。
定义:前庭神经炎(vestibular neuritis,VN)是指一侧前庭神经急性损害后出现的,临床表现为急性、持续性眩晕,伴恶心、呕吐和站立不稳,易向患侧倾倒等症状的一种急性前庭综合征,是临床常见的急性外周性眩晕疾病。
(一)VN发病率高,前庭上神经炎最常见
在外周前庭疾病中,发病率仅次于良性阵发性位置性眩晕(BPPV)和梅尼埃病。
尚无国内人群发病率报道。日本和欧洲VN的发病率3.5-15.5/10万,男女发病率基本一致,30-60岁多发。无明确的好发季节。
在眩晕中心或神经内科眩晕专病门诊中,VN患者占0.5%-9.0%。临床上前庭上神经炎最常见(55%-100%);同时累及前庭上、下神经次之(15%-30%);仅累及前庭下神经最少见(3.7%-15.0%)。
(二)VN转归
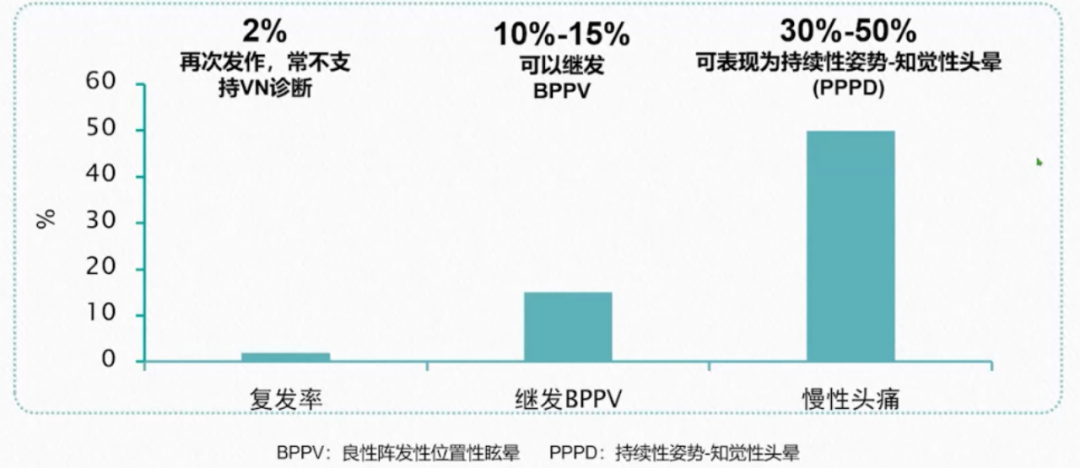
复发率低,但常见继发BPPV和慢性头晕。
共识二:临床发病率可能被低估
VN是常见的急性前庭综合征。任何年龄、任何季节均可发病,30-60岁多发,无性别差异。目前的流行病学数据较少,认识不足,可能存在的研究选择偏倚等原因,临床发病率可能被低估。
(一)病因
VN确切的病因尚不明确。可能的病因:全身或局部循环障碍和病毒感染。病毒感染或局部微循环障碍会引起前庭神经肿胀,肿胀的前庭神经受周围骨壁压迫,导致最终的损害。
(二)为什么前庭上神经炎最常见?
可能因素:
1.解剖学差异
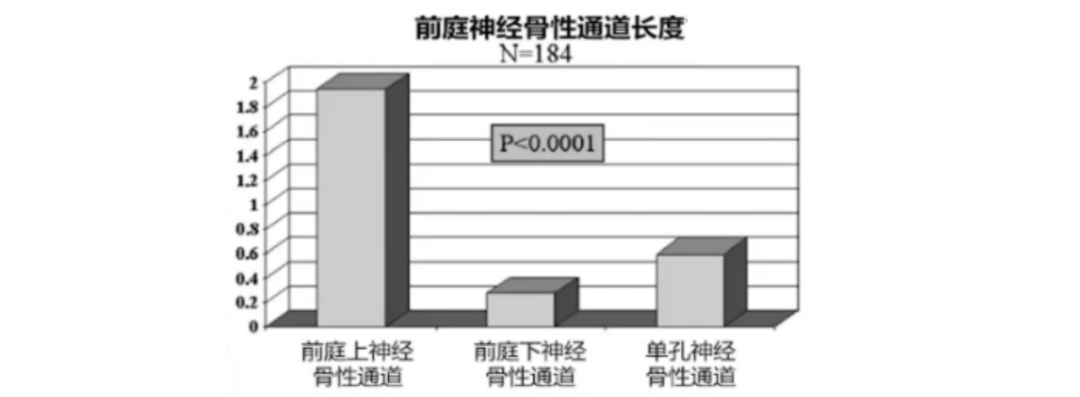
走行通道:前庭上下神经行走于两个不同的骨性通道,前庭上神经走行的骨性通道长度是前庭下神经的7倍,与血管走行的骨性通道有更多的骨棘突,空间相对狭窄,更易出现压迫受损及缺血坏死改变。
走行长度:前庭上神经比前庭下神经长2.4mm,前庭上神经与面神经、耳蜗神经有更多的交通支。
2.人的前庭神经节潜伏感染的HSV-1(单纯疱疹病毒1)均位于前庭上神经节,推测前庭上神经更容易被HSV-1感染。
共识三:VN的病因学和发病机制
国最可能的发病机制:VN是由潜伏于前庭神经节的HSV-1再激活引起;炎性反应及继发的骨性通道对肿胀的前庭神经压迫损害。
前庭上神经更易受累原因:前庭上下神经所属的骨性通道的解剖学差异;其他因素。
单相病程:大部分VN患者为单相病程。
急性或亚急性起病:眩晕、不稳等症状一般在24h内发展至高峰。
前驱症状:8.6%-24.0%的患者在急性眩晕发作前数小时或数日出现前驱的头晕不适感。前驱头晕不适∶非旋转性头晕,可伴恶心和不稳。
分期:共识建议将VN的自然病程分为急性期和恢复期。
(一)急性期临床表现和体格检查
1. 急性期临床表现
急性眩晕起病14d内,或床旁检查仍存在向健侧的自发性眼震。
(1)持续且严重的眩晕;“视物旋转”,伴恶心、呕吐及不稳感站;立时易向患侧倾倒;不伴听力下降及其他脑干小脑症状;头部活动加重眩晕。
(2)常会选择健侧耳向下、闭目侧躺、保持头部不动等姿势以减轻眩晕症状。
(3)眩晕症状一般在1天至数天后逐渐缓解。
2.急性期体格检查
(1)眼震
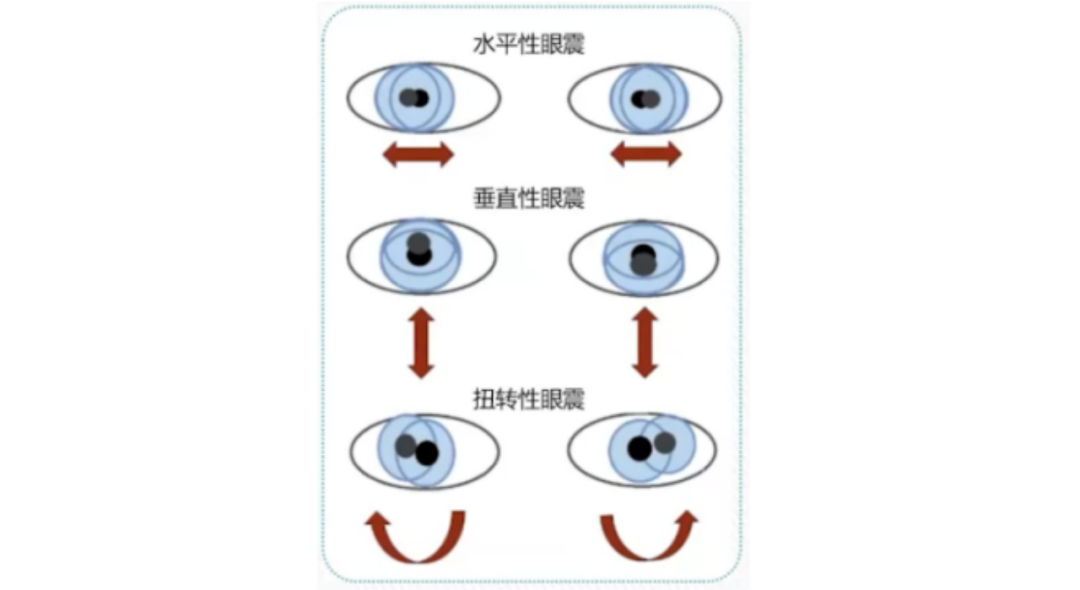
前庭上神经炎患者:单向水平略带扭转向上的自发性眼震。全前庭神经炎患者:自发性眼震为水平扭转性,常无向上成分。
患者自发性眼震快相指向健侧,眼震特征符合亚历山大定律,即向健侧凝视时,眼震速度幅度增大;向患侧凝视时,眼震速度幅度减少,但眼震方向和眼震类型不发生改变。水平方向摇头、乳突或前额部震动、过度通气均可使眼震幅度增强。
(2)床旁水平甩头试验(头脉冲试验):向患侧甩头时,可观察到明显的纠正性扫视眼动;向健侧水平甩头时,常无或出现轻微的纠正扫视。
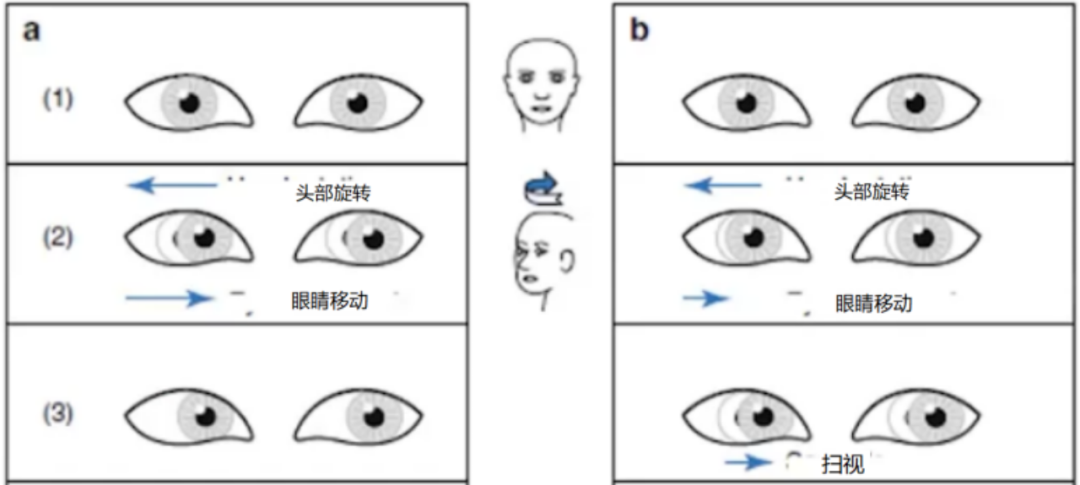
床旁甩头试验简单易行,其诊断准确度较高,已被临床广泛接受。需要关注的是,当病变部位比较局限或纠正性扫视仅出现在头动过程中时(即隐性扫视),床旁甩头试验可表现为正常。
(3)闭目直立试验或闭眼原地踏步试验:半数患者会出现向患侧的倾倒或偏斜。
(4)过指试验:闭目时可偏向患侧。患者坐位或站立时可伴有头部向患侧倾斜,同时可出现患侧眼位低、健侧眼位高(垂直反向偏斜)在内的眼偏斜(OTR)三主征。部分患者因眼球的反向偏斜,出现轻微的垂直复试。
(5)交替遮盖试验:去遮盖眼可出现垂直方向的再纠正眼动;多数表现为患侧下位眼出现向上的纠正性眼动,偶在上位眼去遮盖时出现向下的纠正性眼动。
(二)恢复期临床表现和体格检查
1.恢复期临床表现
(1)眩晕症状消失;非旋转性头晕、不稳和/或头部运动后的短暂眩晕。
(2)通常可独立站立行走;部分患者会出现行走时向一侧偏斜;偏斜方向与前庭代偿状态相关。
2.恢复期临床表现
(1)眼震:床旁体格检查无自发性眼震。
(2)部分患者可出现水平摇头试验阳性,即水平摇头试验后出现与刺激平面相符合的水平略带扭转眼震,眼震快相朝向健侧,眼震在数十秒内逐渐衰减,部分患者可出现方向反转向患侧的眼震。
(3)30%的患者在起病1年后,床旁甩头试验仍可表现为阳性。
(4)闭目直立试验或闭眼原地踏步试验仍可出现向一侧的偏斜,但偏斜方向不固定。
共识四:单相病程的急性前庭综合征临床表现
部分VN为单相病程。急性起病、持续性眩晕、不稳为主要表现的急性前庭综合征。不伴听力和其他局灶性神经系统受累的症状和体征。
临床自然病程可分为急性期及恢复期,不同时期的患者常具有不同临床表现。在 VN的诊断中,应重视对起病初期的病史追溯。同时也要重视体格检查,如自发性眼震、甩头试验、摇头试验、闭目直立试验、闭眼原地踏步试验及OTR三联征。
共识五:辅助检查
根据患者的耐受情况,可尽早选择相应的前庭功能检查,以便进行个体化的精准诊断,制定前庭康复方案,并进行预后评估。
(一)临床常见的前庭功能检查
多是基于前庭眼反射(VOR)和前庭脊髓反射(VSR)的检查,包括双温试验、前庭诱发肌源性电位(VEMP)和视频头脉冲试验(vHIT)。每项检查都具有自身的优缺点,临床应相互印证、综合分析。
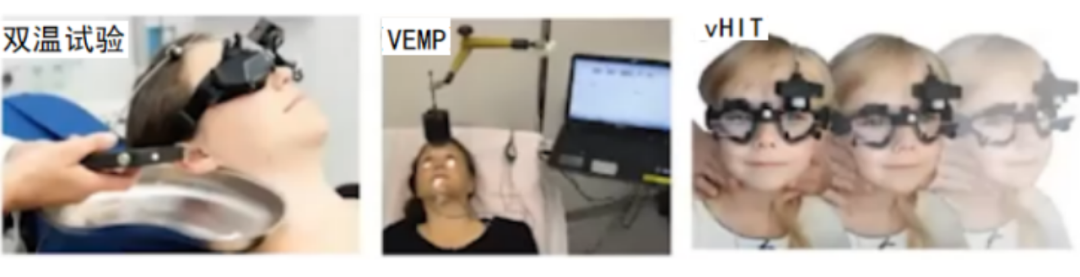
(二)听力和眼反射检查
由于双温试验和气导声刺激VEMP检查依赖中耳传导,且有无听力下降对鉴别诊断至关重要,所以应对VN患者进行包括听阈测定在内的听力学检查。同时可进行眼倾斜反应(OTR)和转椅检查。
(三)影像学检查
常规头颅MRI检查主要在于排除中枢结构性病变,在条件允许时,可进行多模式脑部功能影像学检查,有助于评估中枢代偿情况,为预后评估提供依据。
共识六:诊断标准
目前VN诊断尚缺少确定性诊断试验,辅助检查的发展虽然基本可以定位在外周前庭损害。VN本质上是一个排他性诊断。建议临床只作VN诊断,各种亚型VN诊断有待于进一步研究。
1.急性、首次、持续性眩晕发作,伴恶心、呕吐和姿势不稳。
2.无听力下降及其他局灶性神经系统症状和/或体征。
3.单向水平为主略带扭转的自发性眼震,伴或不伴轻微上跳成分,眼震符合亚历山大定律,患侧甩头试验阳性。
4.辅助检查提示单侧前庭神经功能减弱,如患侧vHIT增益降低伴纠正性扫视,患侧双温试验反应降低,患侧VEMPs异常,患侧OTR等,纯音听阈检测示听力正常(或明确听力损害与本次疾病无关)。
5.除外其他疾病,必要时进行头颅影像学检查。
共识七:鉴别诊断
包括但不限于后循环梗死(小脑后下动脉和小脑前下动脉梗死)、伴眩晕的突发性耳聋、迷路炎以及发作性前庭疾病的首次发作如前庭性偏头痛等。
对于存在脑血管病危险因素的患者,诊断VN应特别注意与后循环梗死鉴别,HINTS三步法具有重要的鉴别诊断价值。
1.小脑后下动脉梗死
(1)小脑后下动脉外侧支梗死:表现为延髓背外侧综合征,临床除眩晕症状外,尚有言语含糊、交叉感觉障碍、小脑共济失调、Horner征等症状,不难鉴别。(2)小脑后下动脉内侧支梗死:病变不累及脑干,仅累及以小脑蚓部为主的前庭小脑区域,仅表现为孤立性头晕/眩晕,临床表现极其类似VN,故又称其为假性前庭神经炎(pseudo-vestibularneuritis)。“头脉冲-眼震-眼偏斜检查(HINTS)三步法”有助于进行临床鉴别,尤其是对于存在脑血管病高危因素的患者。HINTS三步法出现以下表现时多提示为中枢性损害:甩头试验阴性、改变凝视方向后出现眼震方向和/或类型的改变、双眼在垂直方向呈现反向偏斜。
头颅核磁共振扫描弥散加权(MRI-DWI)序列发现小脑内侧新发梗死可明确诊断。
2.小脑前下动脉梗死
一些患者在起病时仅有单侧听力下降和眩晕症状,并不出现小脑和脑干受累的症状和/或体征,其临床表现与迷路炎类似,故又称为假性迷路炎(pseudo-labyrinthitis),需注意鉴别。
密切观察症状体征变化和头颅MRI-DWI检查有助于早期诊断。
3.伴眩晕的突发性耳聋:通常在3d内先出现明显的听力下降及耳鸣,后出现眩晕。部分患者突聋与眩晕发生的先后顺序可有不同,眩晕可先于突聋发生。因此,对于无耳聋主诉的急性前庭综合征患者,纯音听阈测定是必做检查,以利于两者鉴别。诊断伴眩晕的突发性耳聋需要排除其他疾病,因此后期的动态随访观察至关重要。
4.迷路炎:无论是浆液性、急性化脓性或其他感染性迷路炎,多伴有耳痛、耳聋、耳鸣或耳闷胀感的病史。眩晕为发作性,也可呈持续性。发作时可见自发性眼震,前庭功能减退时自发性眼震快相向健侧,前庭功能亢进时自发性眼震快相向患侧。听力检查显示多为传导性听力损失,少数呈感音性或混合性听力损失甚至全聋。纯音听阈测定、声导抗和颞骨CT有助于鉴别。
5.前庭性偏头痛:前庭性偏头痛多表现为反复发作性病程,而VN基本为单相病程,出现第2次发作时基本可排除VN。同时前庭性偏头痛发作时的单侧前庭功能减弱多为暂时性,可快速、完全缓解,而VN的前庭功能损害持续时间长,仅部分恢复或不恢复。
1. 药物治疗
(1)急性期:VN患者急性期出现明显的恶心、呕吐和眩晕症状,可短暂应用前庭抑制剂,如异丙嗪、地西泮和氯丙嗪等药物,但此类药物会延迟中枢代偿的建立,故不建议长期使用,原则上不超过3d。
目前有试验证据表明,倍他司汀和银杏叶提取物EGb761可促进前庭代偿,有助于患者恢复,使用疗程应贯穿急性期和恢复期,与前庭代偿时间相匹配,一般为3~6个月。
抗病毒和糖皮质激素类药物的应用一直有争议。早期一项随机对照研究比较了糖皮质激素组、抗病毒药物组、糖皮质激素加抗病毒组和安慰剂组4组患者的预后,结果显示,糖皮质激素治疗效果优于安慰剂,加用抗病毒药物后并不提高激素疗效,而抗病毒治疗与安慰剂治疗效等同,故推荐短期小剂量糖皮质激素治疗。
(2)恢复期:前庭康复为主,不推荐激素治疗,不推荐抗病毒治疗。
2. 前庭康复治疗
(1)康复治疗的定义:前庭康复治疗指通过前庭系统的适应、习服和视觉、本体觉系统的替代机制,促进中枢神经系统的代偿功能,提高患者前庭觉、视觉和本体觉对平衡的协调控制能力,加速机体前庭功能恢复,从而消除症状。
一项随机对照试验的结果显示,对于急性前庭神经炎患者,在诊断后早期接受标准治疗并开始前庭康复计划,与仅接受标准治疗的患者相比,头晕的缓解更有效。在3个月和12个月的随访中均显示出改善。
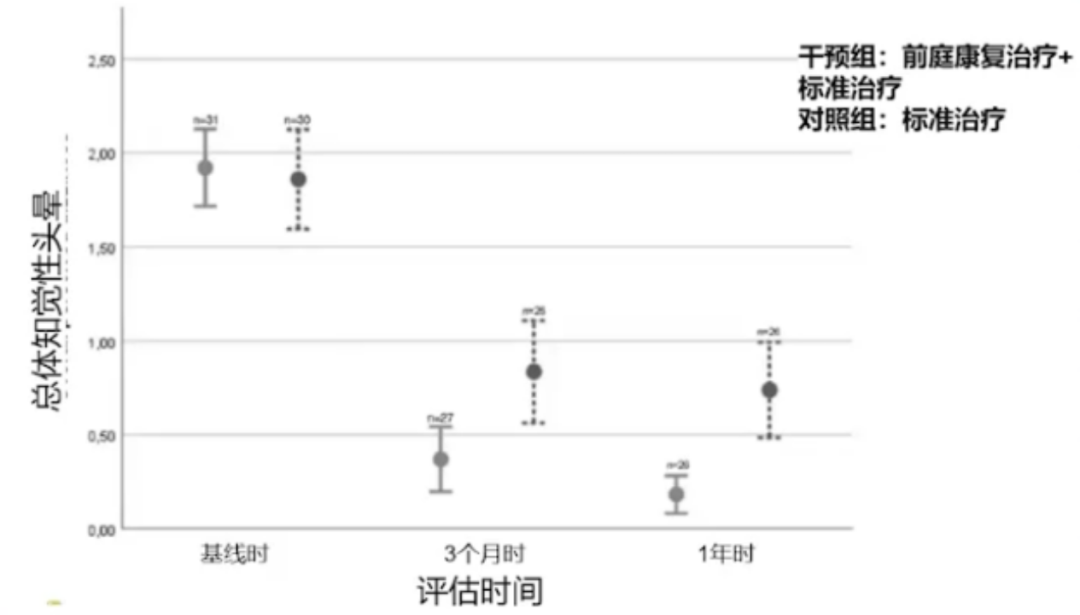
结合患者的主诉、临床表现和前庭检查结果而制定个性化前庭康复训练方案会取得更好的疗效。
(2)康复训练频次和时长
-
理疗师指导下的康复训练:一般每周2次,每次1.0~1.5h。
-
家庭训练:每天练习2-3次,每个方案30s至1min。
(3)方案选择的考量因素:方案的数量;治疗次数和时间;患者的临床表现、病变部位和疾病性质。
(4)原则:康复训练遵循先简后繁、先慢后快的原则,开始时每1~2周调整1次方案,1~2个月后可逐渐延长调整方案的间隔时间。
(5)预后:患者越早开始前庭康复锻炼,前庭功能恢复越快、越完全。此外,近些年使用虚拟现实技术和生物反馈治疗等康复方法,临床上也有较好的应用前景。
3.患者教育:对于VN患者,医师应当在确诊当时即向患者讲明该疾病的良性转归,对患者予以心理疏导,缓解紧张焦虑情绪,并告知患者前庭康复训练对于疾病康复的重要价值,鼓励其尽早开始床旁前庭康复训练。
共识八:治疗
对VN的药物治疗尚缺乏高质量的随机对照试验研究,基于目前的研究结果及专家的临床经验,治疗建议如下∶
-
急性期可限制性使用前庭抑制剂,原则上不超过3d。
-
推荐使用增强前庭代偿的药物如倍他司汀和银杏叶提取物EGb761,使用疗程应贯穿急性期和恢复期与前庭代偿时间相匹配。
-
急性期推荐短期小剂量糖皮质激素治疗,对于恢复期患者不推荐激素治疗,不推荐抗病毒治疗。
-
推荐尽早开始个体化的前庭康复锻炼。
-
重视患者教育。
共识九:预后
大部分VN患者预后良好,复发率低。需关注VN患者的远期预后影响因素,尤其是精神心理和视觉依赖;推荐尽早常规进行眩晕残障量表、抑郁/焦虑量表等精神心理评估和视觉依赖等多维度评估;对于高危患者应尽早进行心理干预和针对性的前庭康复治疗。
预后存在的问题:
①症状的改善更多是中枢代偿的结果,而不是患侧前庭功能恢复所致。
②有些症状长期存在:尽管VN患者的上述症状因代偿而消失,但有些症状如头部或躯体运动时出现的不适感如运动性视觉模糊、视振荡等,可长时间或终生存在。
③诸多患者存在症状和后遗症:一些症状在发病1年后仍可见于30%的VN患者。随访VN患者双温试验发现1、2个月后双温试验异常率分别为90%和80%,最终只有42%的患者恢复正常。急性期后30%-50%的患者会持续存在头晕不适、不平衡感及即将跌倒感等后遗症状,表现为PPPD。
1.统一命名:本共识建议使用前庭神经炎。
2.流行病学:临床发病率可能被低估。
3.病因和发病机制:VN是由潜伏于前庭神经节的HSV-1再激活所致。炎性反应及继发的骨性通道对肿胀的前庭神经的压迫损害是VN最可能的发病机制。
4.临床表现和分期:大部分VN为单相病程;急性起病,持续性眩晕、不稳;不伴听力和其他局灶性神经系统受累的症状和体征。临床自然病程可分为急性期及恢复期。
5.辅助检查:前庭功能检查;听力检查;MRI检查。
6.诊断:VN的诊断为排他性诊断。应注意与其他疾病进行鉴别。
7. 治疗:急性期推荐使用增强前庭代偿的药物,如倍他等药物治疗;推荐尽早个体化前庭康复锻炼;重视患者教育。
8. 预后:大部分VN患者预后良好;需关注VN患者的远期预后影响因素;推荐尽早常规进行多维度评估;对于高危患者应尽早进行干预和康复治疗。