学术分享丨鞠奕教授:头晕/眩晕 回眸2022
头晕/眩晕是临床常见的一类疾病,值得广大神经科医生关注和探讨。首都医科大学附属北京天坛医院鞠奕教授从事神经医学临床与科研工作二十多年,在此领域有着丰富的经验。下面,鞠奕教授为我们梳理2022年头晕/眩晕的相关研究和进展。

(一)Bárány协会提出前庭医学的概念及前庭医学课程框架
-
目的:旨在全球范围内为前庭疾病患者和该领域从事转化研究的所有专业人员提供高质量的前庭医学培训,改善对前庭疾病患者的诊疗;
-
提出前庭医学(Vestibular Medicine)的概念;
-
确定前庭医学课程(BS-VestMed-Cur)的框架、相关的知识技能和专业态度等方面的培训目标。
(二)前庭医学的概念
1.概念和范围
-
前庭医学:对前庭症状的潜在病因进行广泛探讨;包括从内耳到脑干、小脑和幕上脑网络及这些结构之外的多种疾病引起的眩晕、头晕和不稳等非特异性症状。
-
范围:以眩晕和/或头晕和/或不稳为主要症状之一的所有疾病,与前庭疾病相关的所有医疗保健活动。
-
前庭医学的范畴超越了传统的内耳、脑干或小脑疾病的狭小视角。
2.Bárány协会前庭医学课程培训
①适合医生:神经科;耳鼻喉科;眼科;心理科;骨科;康复师等;不同的医师专业和非医师相关的健康专业人员。
②目的
-
为当前和未来的医师或非医师提供教学及培训;
-
基础课程也可以作为启发学生、研究生(如初级保健医生和本科保健专业人员)或任何希望研究前庭医学的人员。
③知识掌握度
-
了解所有前庭相关专业知识,专业程度按照其课程掌握的熟练程度来定义;
-
专业医师:能解决所有类型的前庭综合征患者(如耳鼻喉、神经科、听力前庭、治疗师),需掌握基础前庭课程以上的所有课程。
④课程设置
-
基础课程:了解前庭医学课程;
-
专家课程:掌握并理解前庭医学课程;
-
对应三个不同级别的目标。
⑤课程内容:前庭解剖;前庭生理;前庭综合征;病史询问;床旁查体;听力检查;治疗;专业态度。
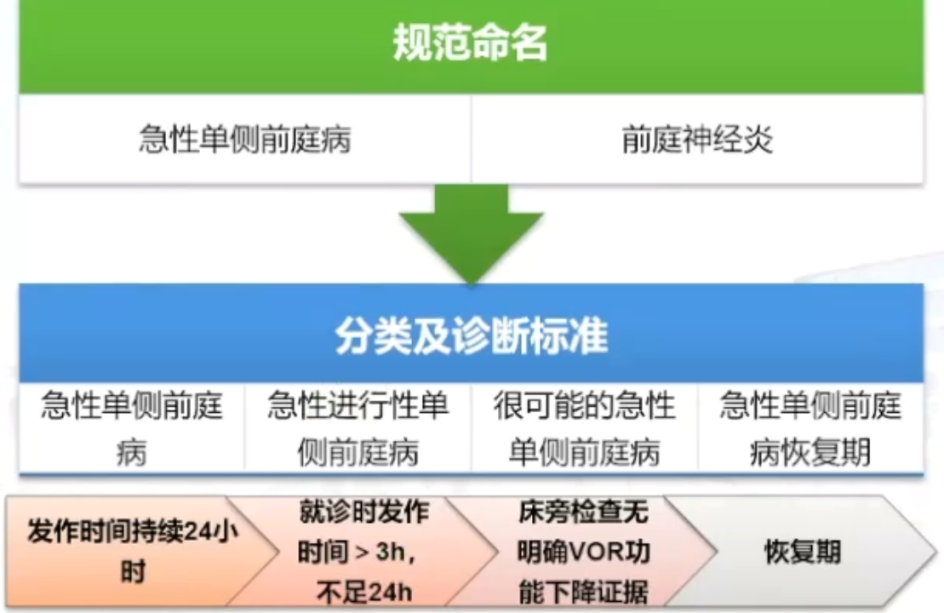
急性单侧前庭病(前庭神经炎)
(一)急性前庭综合征的药物治疗
发表在《JAMA Neurology》上的一项关于苯二氮䓬类或抗组胺类药物治疗急性眩晕疗效的系统回顾和荟萃分析。
1.研究目的:评价抗组胺类药物及苯二氮䓬类药物对急性前庭综合征的有效性。
2.研究人群:2周内的急性前庭综合征患者。
3.研究方法:随机化对照研究,分为抗组胺类或苯二氮䓬类;安慰剂或无干预组。
4.观察指标:10分级100分的眩晕/头晕视觉量表评分(VAS)在治疗2小时的变化;用药2小时VAS恶心评分改变;1周或1月的头晕改善情况。
结果
-
中等证据提示抗组胺类药物较苯二氮䓬类药物更能改善2小时眩晕;
-
现有证据不支持苯二氮䓬类药物改善AVS任何预后;
-
其他证据显示,每天使用抗组胺类药物并不能让AVS患者获益。
(二)急性单侧前庭病变/前庭神经炎的诊断标准

(一)前庭性偏头痛
前庭性偏头痛诊断标准更新2021(2022年1月发表)
更新后文件中的诊断标准的实质内容没有变化,表述方式发生了显著变化,更加便于理解并临床应用。

-
增加了最新的研究进展和成果,提出了未来需研究确定的议题。
-
VM与其他疾病关联:VM与偏头痛先兆、脑干先兆性偏头痛(既往也称基底型偏头痛)、儿童良性阵发性眩晕/儿童VM等。
-
在未来的分类版本中,可能会包括VM与梅尼埃病重叠综合征这一类型。
-
前庭功能评价:前庭结果如何解读,如何获得发作期/发作间期的客观诊断证据及诊断标志物。
-
鉴别诊断:BPPV、TIAs、椎动脉夹层、前庭阵发症及精神性头晕。
-
慢性前庭性偏头痛的诊断:区分慢性VM、运动不耐受、共病PPPD具有较大挑战性,慢性VM可能会在今后修订版分类中成为大家认可的一种类型。
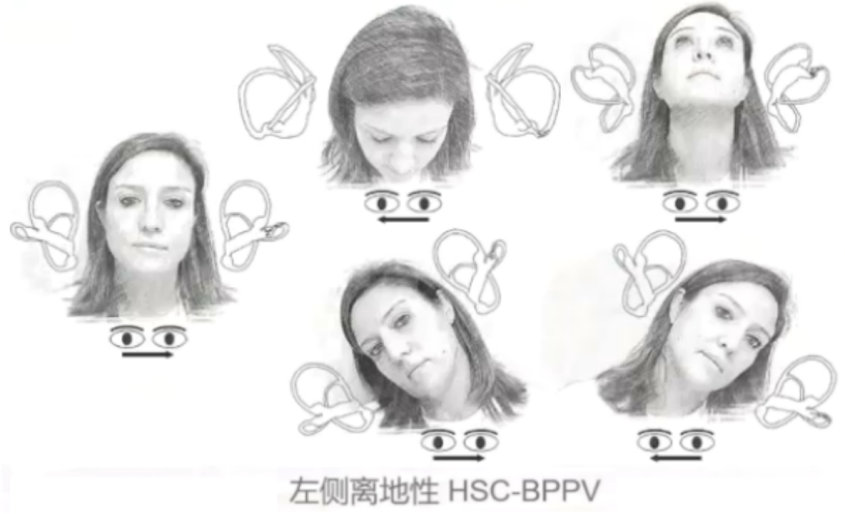
(二)BPPV
BPPV新诊断方法——Minimum Stimulus Strategy(MSS)
MSS可在直立条件下诊断BPPV,极大程度减轻患者不舒适感。
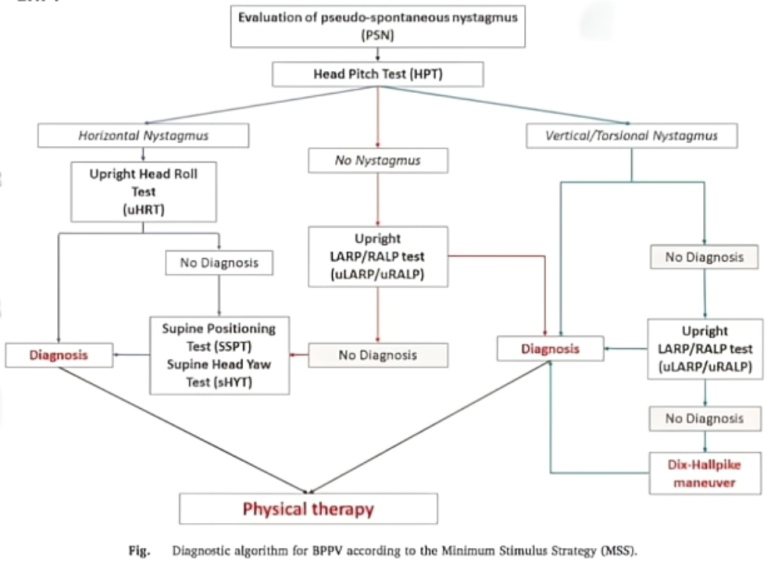
-
uHPT检查过程中,通常观察到典型的兴奋性眼球震颤(朝向患耳扭转的上跳性眼震),而在向前低头时可观察到相反的抑制性眼震(向健侧扭转的下跳性眼震)。
-
当uHPT检查无明显异常,进行uRALP/uLARP,UBP诊断灵敏度会显著增加。
-
典型的PSC-BPPV,单独HPT正确诊断率75.23%,附加uRALP/uLARP测试的正确诊断率为87.16%;诊断延误与UBP的敏感性密切相关:症状发生少于7天的患者100%获得正确诊断(64/64),症状发生超过7天的患者减少到68.89%(31/45)。
HSC-BPPV患者使用UBP的诊断准确率高达95.5%,使用sHYT诊断准确率为85.1%。

复发性BPPV新治疗方法——维生素D补充
一项meta分析提示,维持血清维生素D水平可使BPPV复发的风险降低63%;补充维生素D有利于BPPV的二级预防;BPPV频繁发作的患者应考虑补充维生素D,尤其是当血清维生素D低于正常时。
(三)梅尼埃病
1.梅尼埃病的发病机制和病因
①重要性:需要对所提出的梅尼埃病病理生理机制进行审查,以确定哪些过程最有可能是发病因素。
②检索数据
-
在从开始到2021年3月的研究期间,梅尼埃病的病因学理论从结构功能障碍转向自身免疫和遗传因素。
-
在Embase、Ovid和PubMed找到4602篇相关文献,444篇符合纳入标准。
③结论
-
梅尼埃病是一种多因素疾病,可能将伴随患者终生并导致生活质量下降。
-
最常见病因:结构功能障碍、免疫损伤和遗传易感性。
-
自身炎症过程和前庭偏头痛与梅尼埃病的关联,但是研究之间存在巨大异质性。
-
未来有必要对内淋巴积水的可靠生物标志物和实时成像进行研究,以加深对疾病的理解、改善治疗。
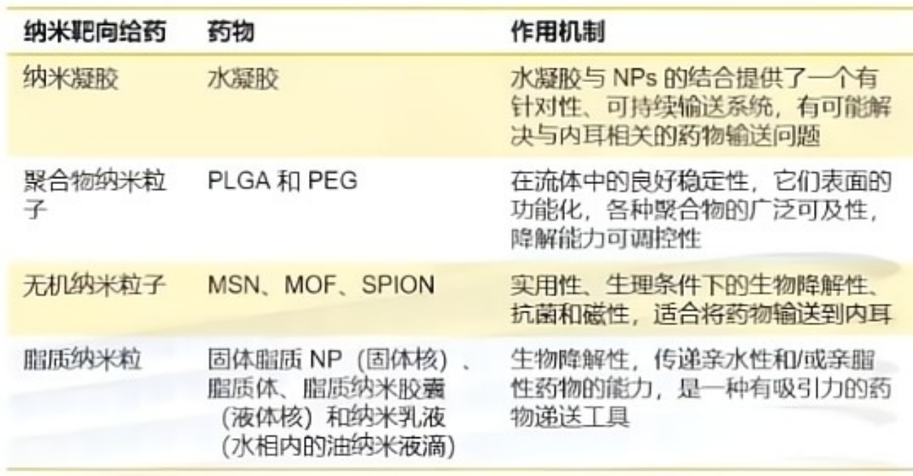
2.梅尼埃病基于纳米技术的诊断和治疗新方法
金属纳米颗粒已用于内耳成像。
药物输送的新技术——纳米靶向给药:通过在分子周围形成保护层,NP可以减缓药物降解,调节表面物理化学特性(例如粒子的电荷和亲水性),延长药物半衰期,提高组织渗透性和细胞摄取率,基于纳米颗粒的药物传递方法可以释放持续剂量的药物并实现细胞特异性传递。
(一)双侧前庭病
1.双侧前庭病诊断标准——转椅试验诊断标准勘误

2.一项评估老年前庭病和其他步态相关的合并症频率和特征的研究
-
研究类型:横断面研究。
-
研究人群:以头晕/眩晕收入德国慕尼黑医学院头晕登记的患者中PVP患者32人(4.5%)。
-
研究方法:707例年龄≥60岁,收入三级医院住院的慢性头晕/眩晕患者进行详细的神经学、眼科学和实验室前庭听觉检查等。
结果1:
-
32例PVP患者,18例(56.3%)表现≥2种步态相关的合并症。
-
32例PVP患者中只有1人(3.1%),即707例慢性头晕/眩晕患者中0.14%出现“孤立”PVP。
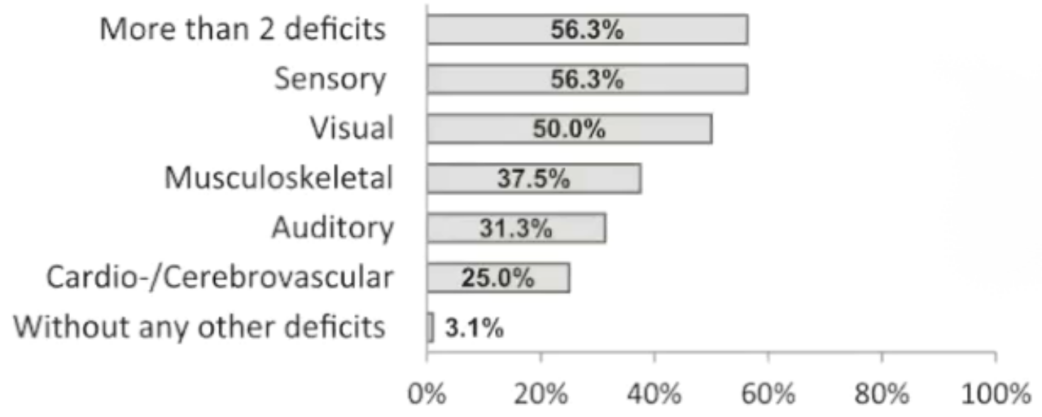
结果2
-
本研究队列中全部患者DHI平均评分为43.1±21.4(n=625),提示总体中度异常。
-
比较不同亚组DHI总分分布,发现功能性头晕/眩晕的平均DHI值最高(52.2±19.5);其次是单侧前庭病(48.1±21.0);心源性眩晕的平均DHI值最低(30.1±1.97)。
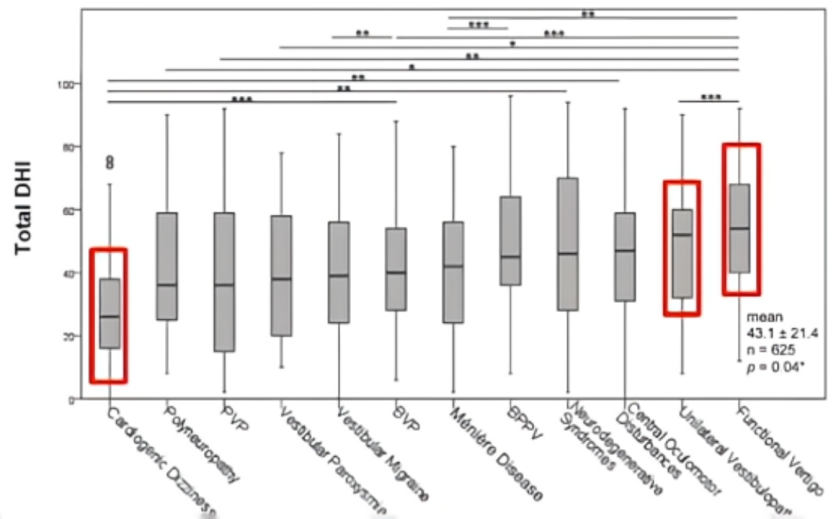
结果3:
-
比较老年前庭病(PVP)与双侧前庭病(BVP)患者DHI各项子指数得分,结果显示,与PVP相比BVP中的DHI躯体症状平均分显著高于PVP组(*p<0.001,r=0.94)。
-
DHI总分、功能分值和情感分值无明显差异。
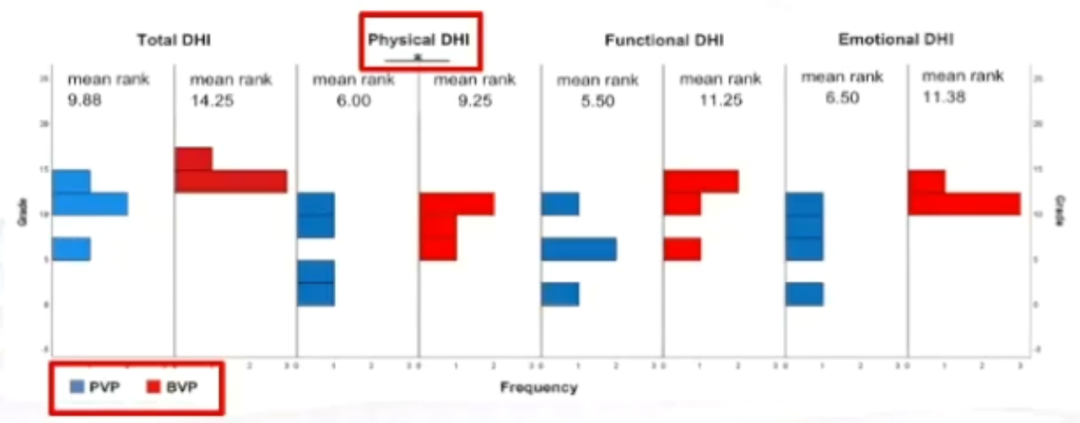
结论:
-
本队列研究中,不伴有步态相关多因素异常的孤立性PVP是罕见的。
-
老年人头晕通常可以由另一种主要的前庭、神经、心脏或精神疾病来解释,PVP通常伴随其他感觉运动功能下降。
3.前庭-自主神经相互作用
-
长期以来,前庭-自主神经反射一直被描述为与心血管和呼吸功能有关。
-
临床分类旨在改进对血液动力学直立性头晕患者的识别,研究人员继续提高对潜在的前庭-自主神经反射的理解,以便有效地提出适当的建议和管理。
-
最新研究:岛叶皮质是前庭感觉和自主神经整合和调节的皮质部位。这些相互作用可能发生在各种情况下,例如衰老、外周前庭功能减退、创伤性脑损伤和运动敏感。
4.前庭自主神经反射参与与交感神经或副交感神经输出相关的通路
-
下行通路通向延髓腹外侧,影响前庭-交感神经反射、前庭呼吸反射和恶心/呕吐中枢;
-
上行通路穿过臂旁核到达丘脑和岛叶皮层,前庭感觉和自主神经控制的整合部位。
5.直立血压反应
-
压力反射和前庭-心血管反射都对身体姿势的变化作出反应,以维持适当的血压并避免晕厥事件。
-
这些反射可能为血压调节提供互补的作用,与其不同的反应延迟类似(压力反射:1秒,前庭-心血管反射:50-100毫秒)。
(一)血管性头晕/眩晕诊断分类
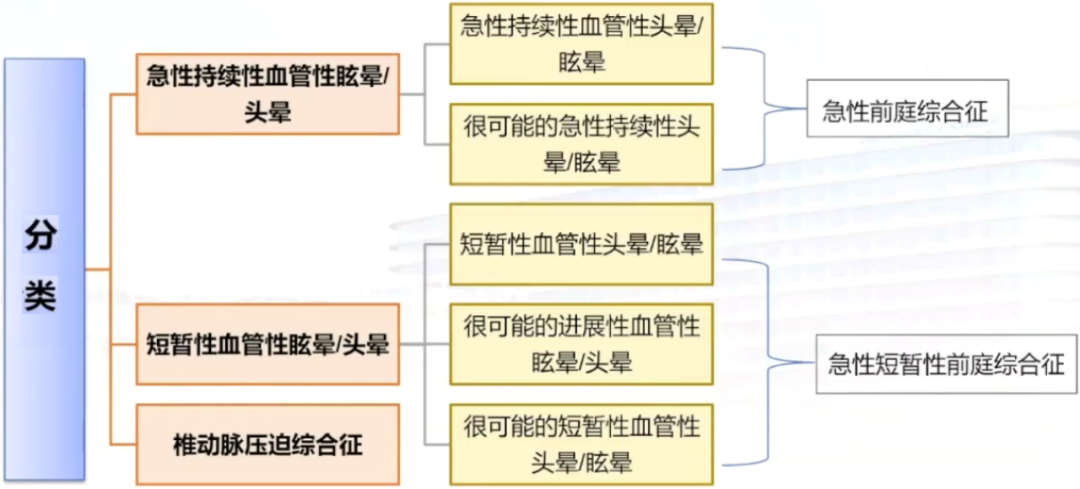
急性持续性血管性头晕/眩晕:满足A-C
A.急性眩晕、头晕或不稳持续≥24h;
B.与症状、体征和其他检查相符的脑/内耳的缺血/出血影像学证据;
C.不能由另一种疾病或病症更好地解释。
很可能的急性持续性头晕/眩晕:满足A-C
A.急性眩晕、头晕或不稳持续≥24h。
B.至少满足下列标准之一
-
局灶性中枢神经系统症状和体征,如偏瘫、感觉障碍、构音障碍、吞咽困难或严重的躯干性、共济失调/姿势不稳;
-
至少满足中枢性HINTS中的一项(头脉冲试验正常、方向改变的凝视诱发性眼震或明显的眼球反向偏斜;
-
其他中枢性眼动异常(如中枢性眼震、扫视异常或平稳跟踪异常);
-
血管事件风险增加(如ABCD2≥4分或房颤)。
C.不能由另一种疾病或病症更好地解释。
短暂性血管性头晕/眩晕:满足A-C
A.持续时间<24h的急性自发性眩晕、头晕或不稳。
B.与症状、体征或其他检查相符的脑/内耳的缺血/出血的影像学证据。
C.不能由另一种疾病或病症更好地解释。
很可能的进展性血管性眩晕/头晕:满足A-C
A.急性自发性眩晕、头晕或不稳>3h,但在观察时持续<24h。
B.至少满足下列中的一项
-
局灶性中枢神经系统症状和体征或严重的躯干性共济失调/姿势不稳;
-
至少出现中枢性HINTS中的一项(头脉冲试验正常、方向改变的凝视诱发性眼震或明显的眼球反向偏斜;
-
其他中枢性眼动异常(例如,中枢性眼震、扫视异常或平稳跟踪异常);
-
新发的中度至重度颅部疼痛;
-
血管事件风险增加,例如ABCD2≥4分或房颤;
-
椎-基底动脉显著狭窄(>50%)。
C.不能由另一种疾病或病症更好地解释。
很可能的短暂性血管性头晕/眩晕:满足A-C
A.持续时间<24h的急性自发性眩晕、头晕或不稳。
B.至少满足下列中的一项
-
发作期间局灶性中枢神经系统症状或严重姿势不稳;
-
发作期间新发中度至重度颅颈部疼痛;
-
血管事件的风险增加,例如ABCD2≥4分或房颤;
-
椎-基底动脉显著狭窄(>50%);
C.不能由另一种疾病或病症更好地解释。
椎动脉压迫综合征
A.由持续偏侧的颈部姿势引起的伴或不伴有耳鸣的眩晕,尤其是在身体直立位时。
B.发作期间出现眼震。
C.在诱发头部运动期间出现①或②:①动态血管造影记录到VA受压;②经颅多普勒显示后循环血流减少。
D.不能由另一种疾病或障碍更好地解释。
(二)血管性眩晕/头晕诊断要点
1.病史
-
急性前庭症状持续性或伴恶心、呕吐、姿势不稳及振动视幻等。
-
血管疾病危险因素或房颤。
2.体征+查体
-
中枢神经系统缺损症状及体征:眼动异常、构音障碍、吞咽困难、复视、偏瘫、感觉异常、指鼻跟膝胫试验等;
-
听力下降;
-
眼震:自发性、凝视诱发性、摇头和位置性眼震,鉴别中枢性及周围性;
-
OTR、SVV;
-
HINTS(头脉冲、方向改变性眼震、眼偏斜);
-
中枢性眼动体征:扫视、平滑跟踪;
-
姿势、步态。
3.辅助检查:血液;前庭、眼动和听觉系统检查;心血管检查;影像学检查。
(三)血管性眩晕/头晕诊断的价值和意义
-
确定前庭症状、相关中枢症状和血管危险因素的特征,是确定血管性眩晕/头晕诊断的第一步。
-
与血管性眩晕/头晕患者的早期(<48h)成像相比,针对中枢前庭和眼动体征,尤其是HINTS和姿势稳定性评估的系统检查可提供更准确的诊断信息。
-
vHIT和VOG可能有助于提高诊断的准确性。
-
进一步确定血管性眩晕/头晕的潜在病因,对于指导急性期治疗和卒中二级预防的治疗方案至关重要。
(一)颈性头晕Cervical Dizziness—Bárány协会关于颈性头晕的立场
-
偏头痛,包括前庭偏头痛,是目前颈部疼痛和前庭症状合并的最常见原因。
-
头部运动会加重几乎所有前庭疾病的症状,前庭疾病患者颈部肌肉张力增加常见,可能与头部运动减少有因果关系。
-
颈部疼痛可能促进血管迷走神经、心脏抑制性反射,从而通过颈前庭机制引起短暂的定向障碍和/或失衡。
-
还有一些尚未探索的理论机制,缺乏高质量的临床研究。
-
鉴于目前数据,目前无法推荐任何颈性头晕的具体诊断标准,也无法推荐任何具体的治疗方法。
这个当前的立场可能会随着新研究证据的出现而变化。
(二)颈性头晕——推荐术语
Cervical:目前颈性头晕病因、机制尚不明确,故不建议使用Cervicogenic。
Dizziness:颈部相关性晕中头晕普遍,眩晕罕见、仅占极少数。
颈性头晕的概念:主要指累及颈椎及软组织或颈神经根等颈部结构的一组相关症状,不包括前庭性、血管性、血流动力学直立性、创伤性脑损伤等有明确界定的疾病。
目前颈性头晕机制尚不明确,故不建议使用颈源头晕Cervicogenic Dizziness。即如果出现以下情况,则可以排除颈性头晕:
①没有颈部疼痛或不适;
②头晕是自发发生的(即头部或颈部没有运动也可能发生头晕),或头晕完全是位置性的(即当头部相对于重力的方向发生变化时)。
(三)颈性头晕现存问题与思考
1.目前临床干预性研究存在的问题
既往关于颈性头晕干预治疗的高质量研究乏善可陈,大多数研究存在以下几个问题:
-
未实行盲法设计;
-
未排除偏头痛的患者;
-
未设置有效的空白对照组去除混杂因素。
仅仅通过临床干预来显示对头晕的主观表现的影响本身并不能为是否存在颈性头晕提供证据,因此,治疗后的反应不能成为任何用于研究的拟定义的一部分。
2.未来临床研究的思考
研究设计:结合特定先验假设相关的最佳临床试验方法;根据病理生理机制提供的理论;干预性试验建议设置安慰剂对照、双盲。
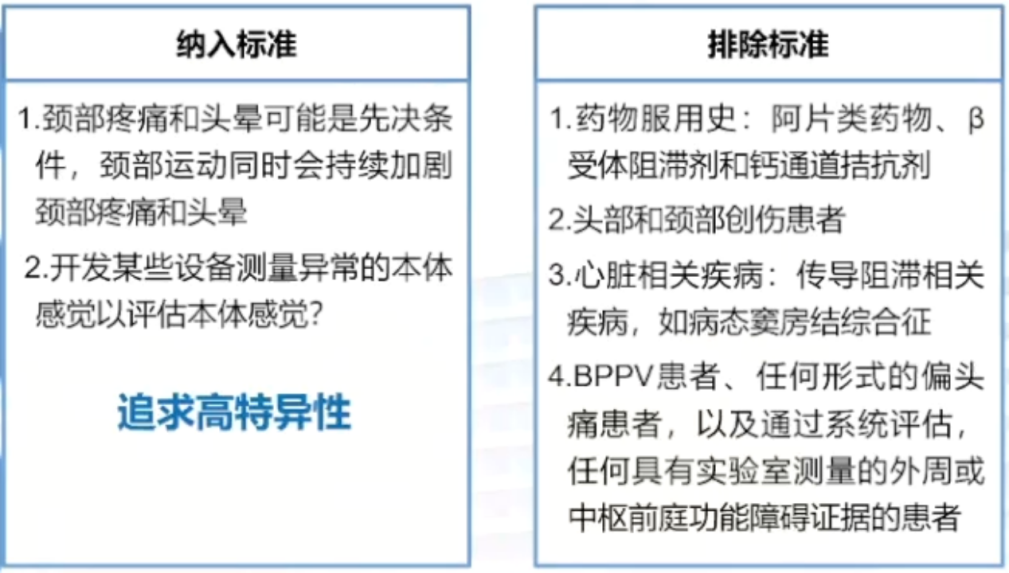
纳入人群:初步研究应努力招募一组“单纯的”颈性头晕患者;寻找和排除患有BPPV、任何形式的偏头痛的患者以及通过系统评估除外任何具有外周或中枢前庭功能障碍的患者。
多学科协作:建议研究团队是多学科的,包括(但不限于)心脏病学、神经病学、神经外科、耳鼻喉科和物理治疗学的代表;统计学家参与。
主要研究结局:临床结局;次要结局:结合病理生理学机制设置。
前庭康复训练——早期康复改善预后
对于BPPV患者、急性单侧前庭病/前庭神经炎患者、双侧前庭病患者、持续性姿势-感知性头晕(PPPD)患者、前庭性偏头痛患者,基于康复治疗师及自我康复训练的比较发现,每周2次康复师指导结合自我康复训练效果更佳。

前庭康复临床指南更新

总结——借用Bárány协会关于前庭医学的阐述
-
前庭医学的范畴超越了传统的内耳、脑干或小脑疾病的狭隘视角。
-
前庭医学无意发展成一个独立的临床专业。
-
掌握前庭医学诊疗是专科医师和非医师健康专业额外的能力。
-
精通前庭医学需要一套核心知识、技能和专业态度。
-
多学科合作是当前及未来前庭医学顺利实践的关键。

发表留言
暂无留言
输入您的留言参与专家互动