学术分享丨陈启东教授、邹昕颖教授:神经系统变性性疾病之皮质基底节变性
首都医科大学附属北京天坛医院邹昕颖教授以一例皮质基底节变性病例,引入思考疾病的发病机制、诊断标准、诊断依据以及临床影像等内容,陈启东主任提到神经系统变性性疾病是一类比较广泛的疾病,并进一步补充了神经系统变性性疾病的临床表现,内容充实,值得推荐学习。

女性患者,61岁,初中文化,右利手。主因“视物不全伴左侧肢体僵硬、运动迟缓3年,加重伴记忆力下降半年余”,收入认知障碍性疾病科。
(一)现病史
患者3年前出现视物不全,吃饭时只能看到桌上一盘菜,菜吃完了仍反复夹取;拿东西位置不准,经常在错误位置拿;坐沙发时需摸索位置,常有坐空跌倒;走路时常撞左边门框;阅读时只能看到右半部分文字;面部表情减少,左侧肢体僵硬、乏力、动作变慢,左手持物常不自觉掉落。1年前出现穿衣正反不分,常穿错裤腿、扣错衣扣。半年前过桥时掉到小河里受惊后病情加重,出现记忆力下降,记不住东西位置,容易丢三落四,偶有忘记关水龙头,在较为陌生的地方记不住厕所位置,能认识家人及熟人面孔;计算能力下降,只能算十位数内加减法;理解能力下降,经常听不懂他人指令;语言明显减少,只说单个字词,不会写自己名字;伴重复动作,反复擦脸等,食欲较前明显增加,半年增重10余斤;脾气较前急躁,情绪低落,偶诉“不想看病、不想活了”;无幻觉、妄想;对家人依赖性性强,生活无法自理。在当地医院诊断“帕金森综合征”,给予复方卡比多巴、盐酸多奈哌齐等药物治疗(具体剂量不详),自觉效果不佳,服药1月余自行停药。病程中无嗅觉减退,入睡时偶有说梦话,大便如常,小便频繁,每日10余次,曾服用托特罗定治疗,效果不佳已停药。
(二)既往史
否认慢性病史,否认中毒史。否认烟酒史。否认家族遗传性疾病史。
(三)入院查体
卧位血压128/79mmHg,心率76次/分;立位血压141/82mmHg,心率81次/分,律齐,未及病理性杂音,余内科查体未见异常。神经系统查体:神清,言语减少,面具脸,时间、地点、人物定向力、计算力、记忆力、理解判断力下降。失用、左右失认、可疑忽视。双侧瞳孔等大等圆,直径3.0mm,对光反应灵敏,余颅神经查体不配合。四肢肌容积正常,颈部肌张力增高,左上肢齿轮样肌张力增高,左下肢铅管样肌张力增高,右侧肢体肌张力适中,四肢肌力5级。行走时左上肢联带动作减少,双侧指鼻、轮替、跟膝胫试验不配合,闭目难立征不配合。双侧针刺觉及音叉振动觉不配合。四肢腱反射对称引出,双侧掌颏反射阴性,霍夫曼征阴性,双侧巴氏征阴性。脑膜刺激征阴性。
(四)辅助检查
患者于2022年6月行腰椎穿刺术(外院),查CSF压力,80mmH0;CSF生化,蛋白、糖、氯化物正常;CSF常规,白细胞60/ul,单核20%,多核80%;CSF细胞学、墨汁染色、抗酸染色、AD标记物正常;二代测序未见明确致病菌。血+CSF自身免疫性脑炎相关抗体12项、副肿瘤检测14项正常。
免疫相关:类风湿、补体、甲功、传染病、自身抗体、抗中性粒胞浆抗体、抗心磷脂均未见异常。
肿瘤相关:肿瘤标记物,未见异常。
MMSE(初中文化,2022-8-18):12分,定向力-6,即刻记忆力-1,注意力与计算力-4,回忆-1,语言-5,绘图-1。
MoCA(初中文化,2022-8-18):6分,视空间与执行-5,命名-3,注意-4,语言 -2,延迟回忆-4,定向-3。
脑电图(2022-08,我院):广泛性轻至中度异常脑电图。清醒期慢波广泛性增多,右侧增多。
APOE(2022-08):E3/E3。
头MR(2022-08我院):脑萎缩,阅片可见双侧不对称。
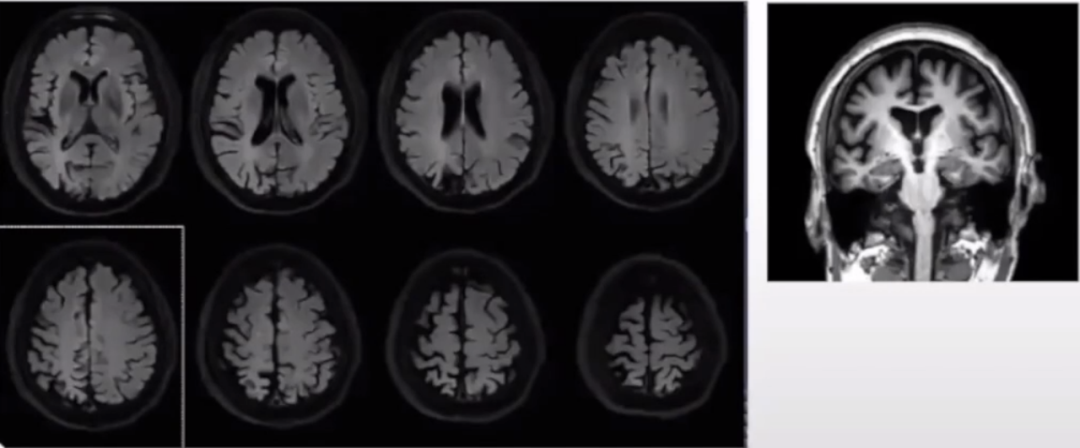
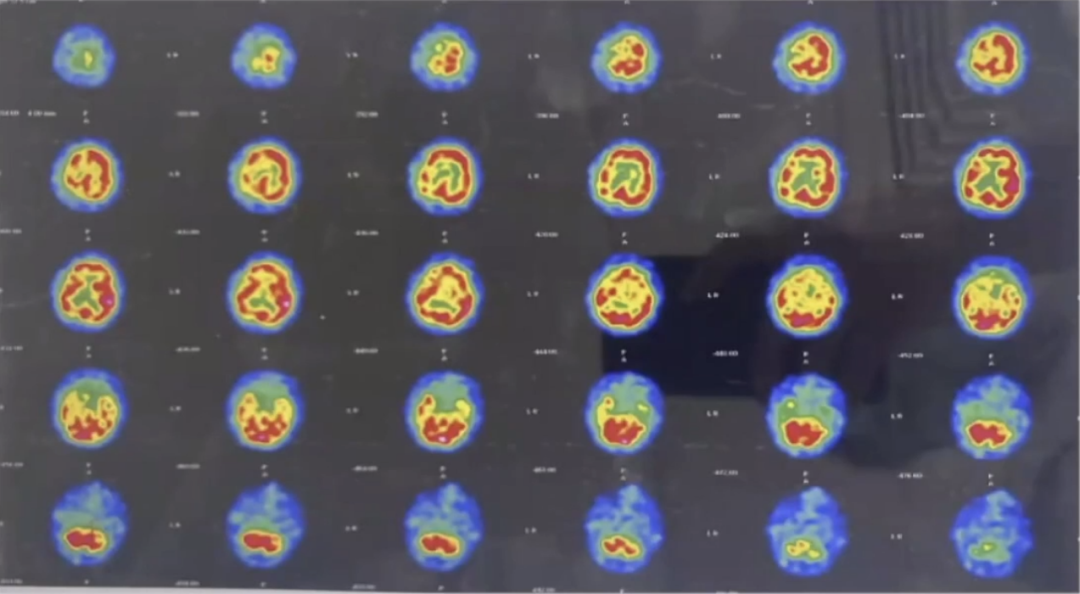
PET/CT头部(2022-06外院):右侧额颞顶叶及枕叶葡萄糖代谢降低。
1967年RebeizJJ最早报道了运动控制和姿势异常的病例,病理发现额顶叶皮质萎缩、黑质神经原丢失、肿胀神经元,被认为是一种独特的临床病理类型,称为“神经元染色不良性皮质齿状核黑质变性”。1989年首次使用皮质基底节变性一名。病理学方面,CBD的神经元及神经胶质细胞存在广泛分布的过度磷酸化的tau蛋白。
(一)Tau蛋白
Tau蛋白是由位于常染色体17q21.31位点上微管相关蛋白tau(MAPT)基因编码生成,该基因含有16个外显子,基因组DNA跨度约159kb。 在人脑内,外显子2和 3的选择性剪切致3种异构体,分别有0、1或2个29氨基酸插入(0N、1N、2N);3种异构体的每一种均有外显子10编码的3次重复(3R)或4次重复(4R)的微管结合域,由此构成6种异构体。
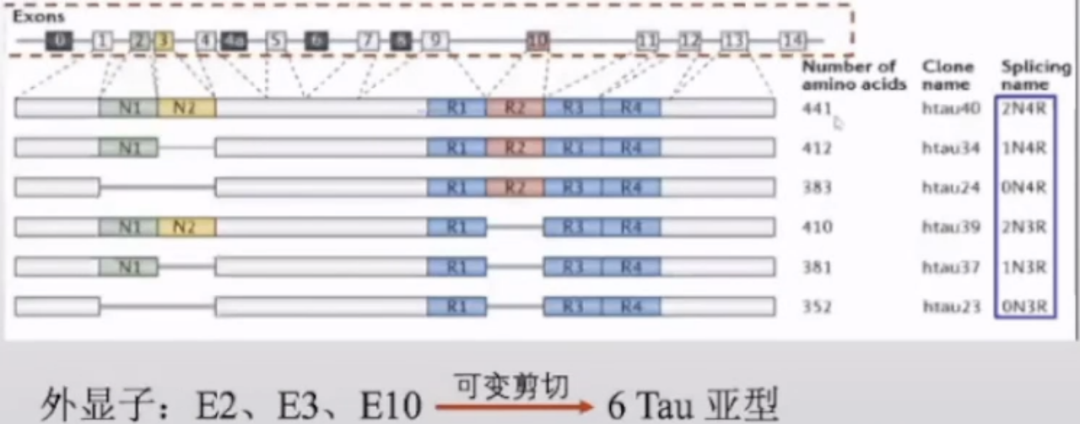
微管系统是神经细胞骨架成分,由微管蛋白及微管相关蛋白组成。Tau蛋白是是神经元内表达含量最高的微管相关蛋白,对稳定神经元微管系统、调控神经细胞生长发育以及神经传导功能等具有重要作用。
生理条件下,tau蛋白生成后进行翻译后修饰,其中包括磷酸化。Tau磷酸化可降低其与微管的亲和力,从而保障神经元可塑性所必须的动力特性。过度磷酸化会动摇tau-微管相互作用的稳定性。在病理条件下,tau蛋白异常的翻译后修饰,会导致在胞内形成神经原纤维缠结(NFTS),损坏神经元和胶质细胞,导致其功能障碍、最后神经细胞变性。疾病状态下,病理过程可涉及不同tau异构体(3R-tau、或4R-tau、或混合性3R-/4R-tau异构体),生成不同超微结构聚集,影响不同细胞类型(星形胶质细胞、少突胶质细胞、神经元),有不同聚集形态(如球形Pick小体vs.神经元内神经微丝缠结;簇生星形胶质细胞vs.星形细胞斑块)、以及影响不同脑区。
1.Tau蛋白病
Tau蛋白病是一组神经变性病,神经病理学特征为神经元或胶质细胞内病理性tau蛋白异常聚集、沉积。细胞内tau蛋白的异构体成分、形态学和解剖学分布具有明显异质性,认知和运动功能障碍的临床表现既有相似和重叠、又具各自倾向特征。
根据tau病理累及神经细胞分布,可分为:神经元型,包括Pick病(PiD)、原发性年龄相关tau蛋白病(PART);神经元和胶质细胞混合型:包括进行性核上性麻痹(PSP)、皮质基底节变性(CBD)和嗜银颗粒病(AGD);胶质细胞为主:包括球形胶质tau蛋白病(GGI)。
主要的Tau蛋白病:
额颞叶痴呆(FTDP,3+4 Ror 4R),阿尔茨海默病(AD,3+4R),进行性核上性麻痹( PSP,4R),皮质基底节变性(CBD,4R)。
2.Tau蛋白病的临床谱系
神经变性病中,不同疾病可有相同或不同解剖区域受累;随疾病进展,受累解剖区域逐渐扩大;而临床表现主要由受累解剖区域决定,相关病理变化则起次要作用。Tau蛋白病的临床谱系,归纳起来主要包括原发性运动障碍和原发性认知功能障碍的综合征。
原发性认知综合征:Tau蛋白病的典型认知表型为额颞叶痴呆的行为变异型(bvFTD),表现出明显行为和人格改变伴淡漠、失抑制、执行功能障碍。亦可见于tau阳性病理疾病。CBD临床表型以海马型遗忘综合征为主;类似AD样认知障碍也是GGT、AGD PART的典型表现。
原发性运动综合征:PSP临床特征为早期姿位不稳、易跌倒,垂直性核上性麻痹和慢扫视,常伴有包括左旋多巴抵抗性的对称性和轴性的非典型帕金森综合征、额叶行为和人格改变、执行障碍以及构音、吞咽障碍;此临床表型也可见于CBD。CBD的典型临床表现为皮质基底节综合征,特征为非对称性皮质症状(失用、皮质感觉障碍或异己肢现象)和基底节症状(运动不能、僵硬、肌阵挛、或肌张力障碍)的联合表现:但CBS表现也可见于PSP或AD病理患者。
各种tau蛋白病的认知和运动综合征可有很大程度重叠,以及其他无tau病理疾病也可表现如此综合征。
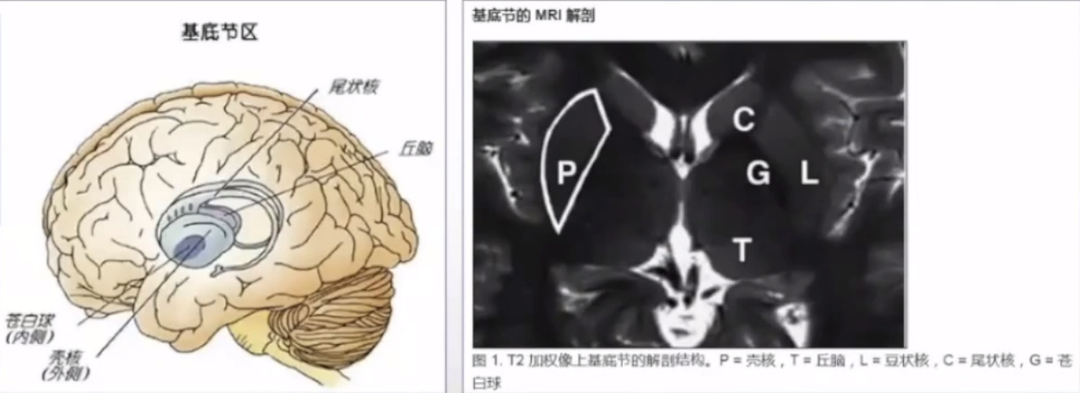
(二)CBD概述
CBD占帕金森综合征的比例约为4%-6%,据此推算其发病率约为每年0.62-0.92/10万,患病率约为4.9-7.3/10万。皮质基底节变性(CBD)是基于病理学改变的诊断。CBD病理表现为皮质及黑质神经元丢失,皮质、基底节区及脑干的神经元和胶质细胞中存在广泛分布的过度磷酸化的tau蛋白沉积。特征性标志为主要集中于前额叶和运动前区的星形细胞斑(胶质细胞中tau蛋白沉积而形成)。
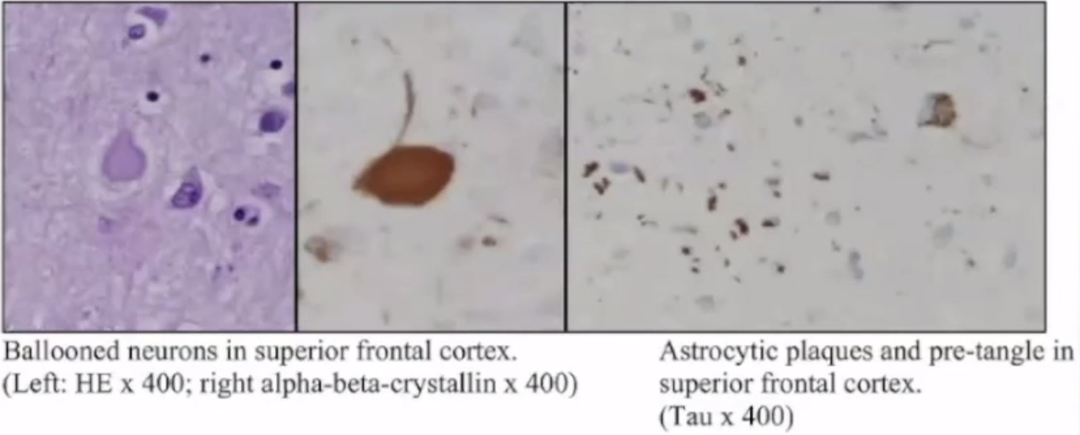
1.CBD临床表现
一般发病年龄为60-80岁,平均 63 岁,多为散发性,常无家族史。起病隐匿,核心临床症状为进行性非对称性肌强直及失用。

CBD的“临床表型”依次为:皮质基底节综合征(CBS),进行性核上性麻痹综合征(PSPS,也称Richardson综合征),额颞叶痴呆(FTD),AD样痴呆,失语(PPA或PNFA)。
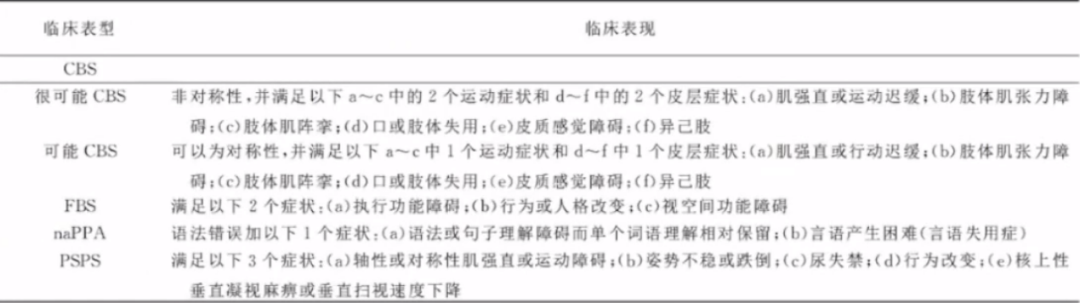
2.CBD诊断标准
依据2019年皮质基底节变性诊断标准及治疗中国专家共识对于CBD诊断标准推荐如下所示:

对于排除标准,依据2013年的皮质基底节变性推荐如下:
(1)路易小体病相关证据:典型的4-6Hz静止性震颤,持续左旋多巴反应性或幻觉。
(2)多系统萎缩相关证据:自主神经系统障碍或小脑症状。
(3)肌萎缩侧索硬化相关证据:上下运动神经元同时受累症状。
(4)语义性痴呆或音韵失调型原发性进行性失语。
(5)局部性脑损伤引起的结构性损害。
(6)颗粒体蛋白PGRN基因突变、TDP-43基因突变、FUS突变。
(7)AD相关证据如:AD相关基因突变等(可能排除部分合并淀粉样变的 CBD,但也可能导致部分CBD病例漏诊)。
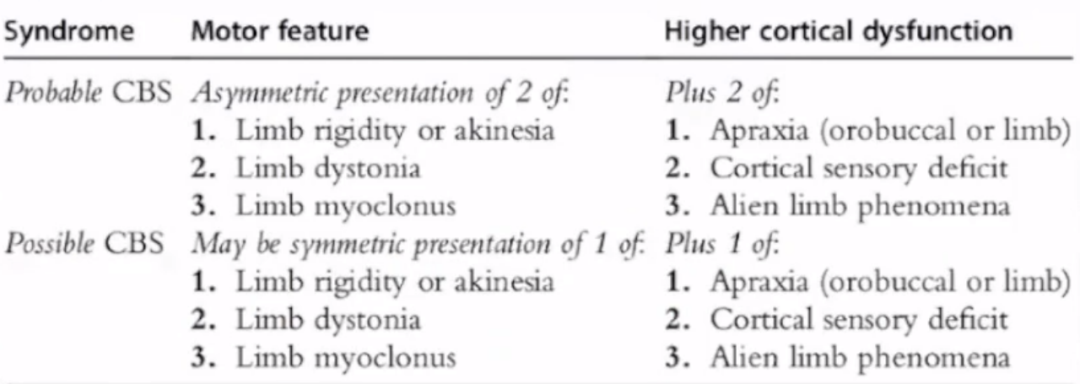
3.CBS概述
皮质基底节综合征(CBS)是基于临床症状和体征作出的临床诊断。CBS患者中经尸检证实符合CBD病理特征的比例仅为25%-56%。目前认为 CBS 仅为CBD的一个临床亚型。
4.CBS诊断
CBS诊断分为很可能的CBS和可能的CBS。CBS诊断分为很可能的CBS和可能的CBSCBS诊断分为很可能的CBS和可能的CBS。
5.CBD影像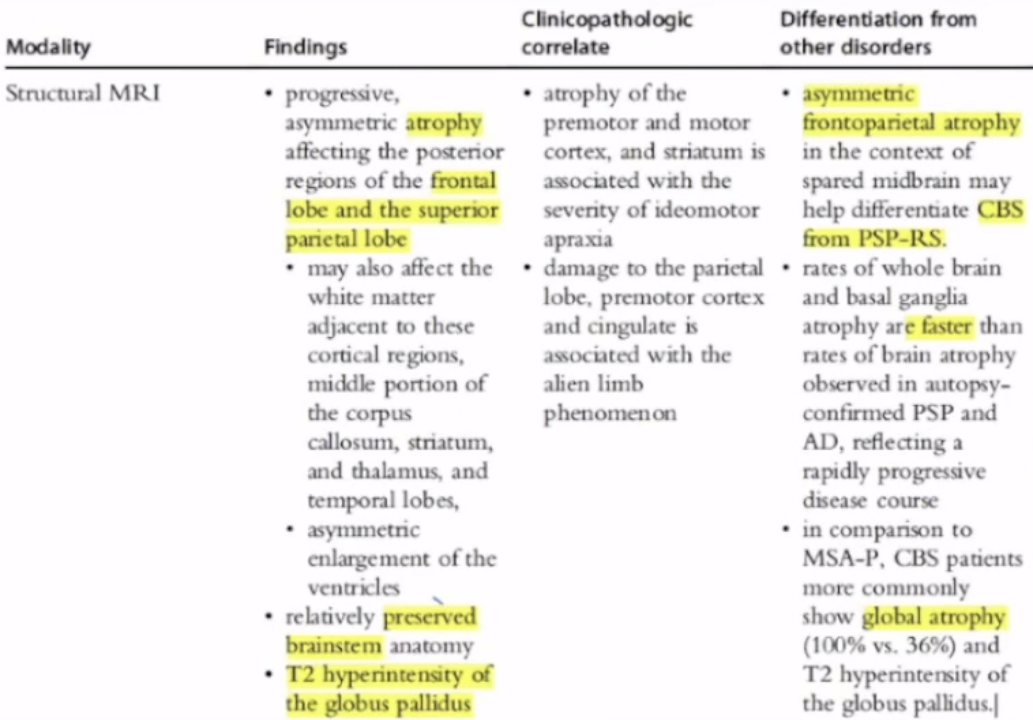
结构影像
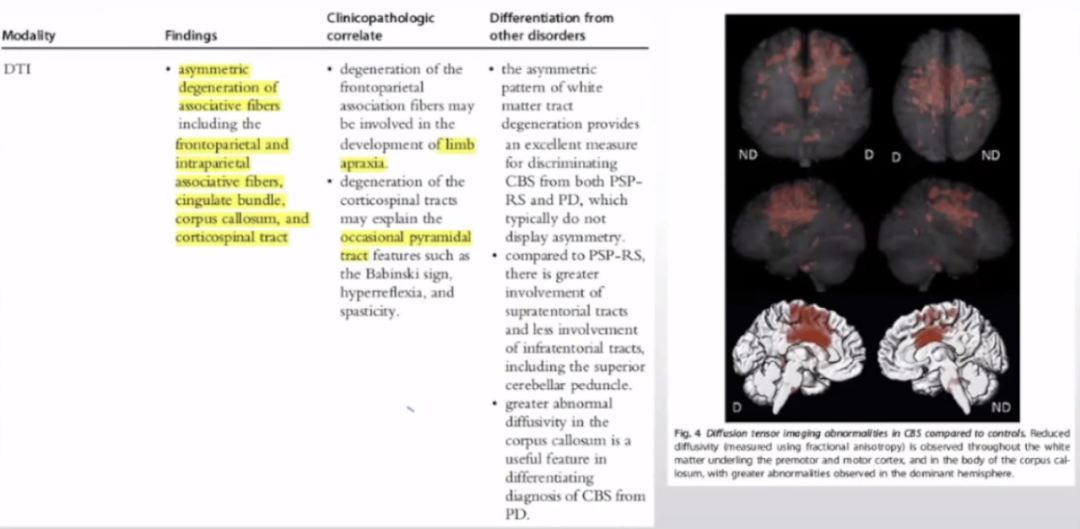 DTI
DTI

DAT
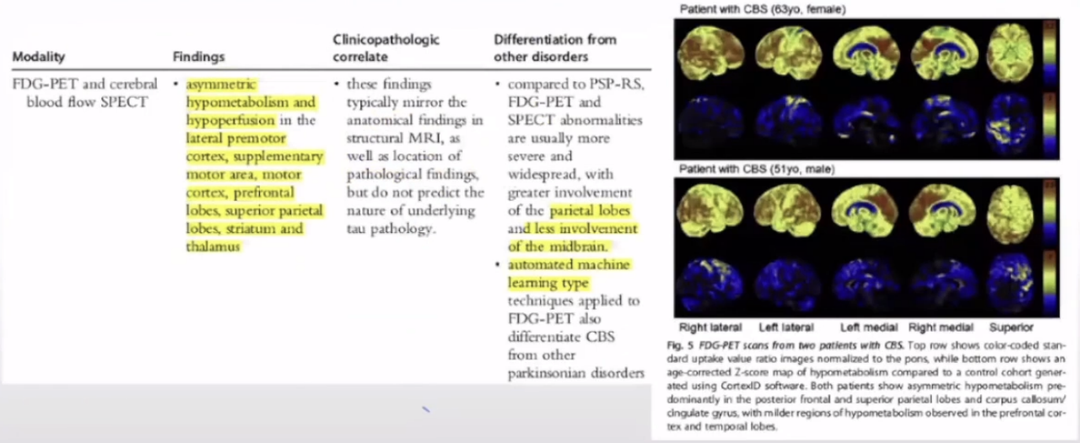
FDG-PET
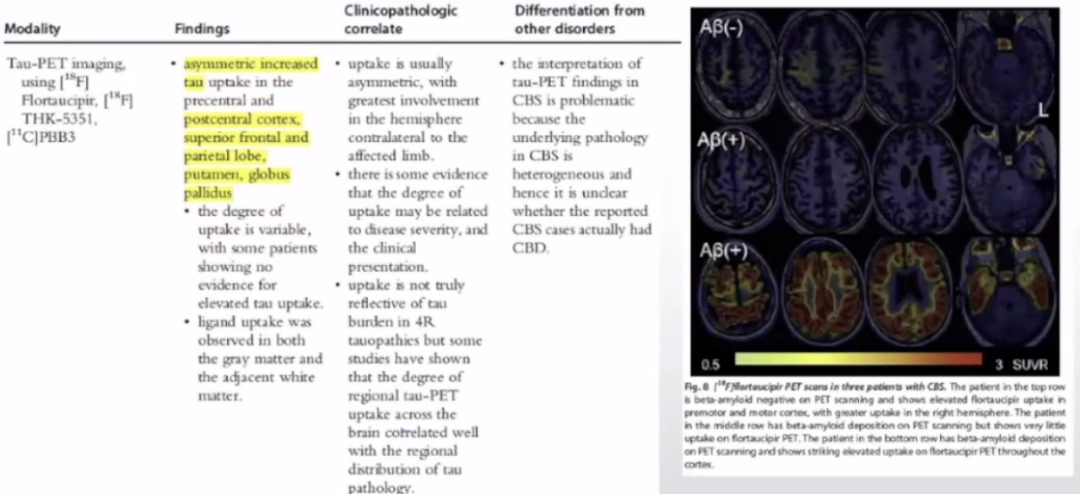
Tau-PET
6.CBD治疗
目前临床对CBD的治疗主要是对症治疗。

神经系统变性性疾病是一组原因不明的神经系统疾病,可累及神经系统各部分。神经系统变性疾病为一类缓慢起病、病程呈进行性发展、预后不良的疾病,迄今尚缺乏有效的根治方法。本组疾病的特征是隐袭起病和长达多年的逐渐进行的病程,且家族史对诊断非常重要。这组疾病所引起的病理改变为两侧性对称性分布,此点即可将这组疾病与许多其他神经系统疾病相区分。但这组疾病的最初阶段,一侧或一肢受累较重者并非罕见,最后才表现出两侧对称性。
神经系统变性病还有一个显著特征,即选择性地侵犯在解剖上或生理上相关的神经元系统。如肌萎缩侧索硬化的病变几乎完全限于大脑皮质和脊髓的运动神经元;某些类型的进行性共济失调,其病变仅侵犯小脑的普尔基涅氏细胞;弗里德赖希氏共济失调的病变主要在脊髓的薄束、楔束、皮质脊髓束和脊髓小脑束。变性病的神经系统典型病变,是神经细胞的胞体或其延伸部分(即神经纤维)的慢性退化,并不伴有任何显著的组织反应或细胞反应。
临床表现共分为七组如下所示:
第一组,无明显神经系统体征的进行性痴呆综合征,又分两类。
-
弥漫性脑萎缩,如阿尔茨海默氏病(见老年性精神障碍)等。
-
局限性脑萎缩,皮克氏病,脑萎缩发生于额叶和颞叶(见老年性精神障碍)。
第二组,伴有神经系统体征的进行性痴呆综合征。
主要见于成年人的有:
-
亨廷顿氏舞蹈病(见舞蹈病)
-
大脑小脑变性。
见于儿童及成年人的有:
-
脑白质营养不良,一组髓鞘形成障碍的疾病,包括脑脂质沉积病(如GM1神经节苷脂贮积病、GM2神经节苷脂贮积病、法伯氏病等。
-
家族性肌阵挛性癫病(进行性痴呆、肌阵挛性癫痫、癫痫大发作、共济失调、发音困难、皮质性黑蒙)。
-
肝豆状核变性。(威尔逊氏病)。
第三组,主要表现为渐进发展的姿势异常或不自主运动的综合征,病理变化为基底节变性,包括:
-
帕金森氏病(震颤麻痹),表现震颤、肌张力增强、随意运动减少而缓慢。
-
变形性肌张力不全(锥体外系遗传性疾病,肢体及躯干肌肉有不自主扭曲动作)。
-
哈勒福尔登-斯帕特二氏病(苍白球黑质变性,苍白球和黑质有含铁色素沉着,表现为从下肢开始的进行性强直,手足徐动、言语障碍、智力及情感衰退)。
-
家族性震颤(米诺尔氏病,表现上肢有节律的震颤,预后好)。
-
痉挛性斜颈(锥体外系疾病,颈肌阵发性不自主收缩,头颈向一侧强直性扭转或痉挛性倾斜)。
第四组,主要表现为缓慢发展的共济失调的综合征,病变主要在小脑和脊髓。
-
家族性小脑变性(精神发育迟滞、小脑性共济失调)。
-
脊髓小脑变性(弗里德赖希氏共济失调、马里氏遗传性共济失调)。
第五组,缓慢发展的肌无力和肌萎缩综合征,包括运动神经元疾病和周围神经变性。
-
无感觉改变的运动系统疾病属运动神经元疾病。包括肌萎缩性侧索硬化、进行性脊髓性肌萎缩(脊髓各节段前角细胞广泛脱失,表现广泛性弛缓性瘫痪及肌萎缩)、进行性延髓麻痹(脑干运动神经元变性,表现为第Ⅲ、Ⅳ、Ⅴ、Ⅶ、Ⅹ、Ⅺ、Ⅻ对颅神经麻痹)、原发性侧索硬化(进行性上运动神经元缺失,症状从下肢开始,表现进行性痉挛步态,后上肢及吞咽肌受累)。遗传性痉挛性截瘫(仅累及皮质脊髓束,可致上运动神经元症状,表现为进行性步态异常)等。
-
有感觉改变的运动系统疾病,包括进行性神经性肌萎缩(如腓骨肌型肌萎缩,即沙尔科-玛里-图思三氏病,表现为下肢肌萎缩,始于腓骨肌、伸趾总肌)、肥大性间质性神经病(德热林-索塔斯二氏病,周围神经近端受累,表现为肢体远端无力和肌肉萎缩、感觉障碍)、遗传性感觉神经根神经病等慢性进行性神经病。
第六组,主要表现为进行性视力丧失的综合征,包括遗传性视神经萎缩(莱伯氏病,表现为视网膜变性、中心视力进行性丧失)、视网膜色素变性(色素性视网膜炎,慢性进行性视网膜上皮的原发性变性病,累及双眼,表现为夜盲及双眼视野逐渐向心性缩小)。
第七组,主要表现为身体一侧或一部分肥大的综合征,如偏侧肥大症。又见脊髓疾病、神经系统遗传代谢病、脂质贮积病。
皮质基底节变性是一种慢性进展性神经变性性疾病,主要表现为非对称发作性的无动性强直、失用、肌张力障碍以及姿势异常,在疾病的早期,由于其临床表现可能与PD、PSP、AD和DLB(路易体痴呆)等极为相似,常常被误诊,故医生在临床诊断中要注意鉴别神经系统变性性疾病,只有充分掌握临床病理表现、借助影像学检查,结合指南推荐和专家经验,才能更好的诊疗疾病。