教学查房丨申园教授:一例HELLP综合征患者的救治
导语:HELLP综合征是妊娠期高血压比较严重的并发症,以血管内溶血、肝酶升高和血小板减少为特征,若处理不及时,可能会对患者和胎儿造成严重影响。首都医科大学附属北京天坛医院神经重症医学科申园教授结合一例真实病例教学查房,讲解HELLP综合征的诊断与治疗。

1.临床特点
(1)患者情况:女性,29岁,急性进展病程,主诉“头痛11小时”。
(2)既往史
-
(3天前,2022-8-1)患者孕32+4晚餐吃外卖后出现持续性上腹部隐痛感,未重视。
-
(1天前,2022-8-3 4:00)患者无明显诱因自觉上腹疼痛剧烈,VAS 10分,北医三院就诊,血压多次升高大于140/90mmHg,尿蛋白定量1.9g/24hr,考虑重度子痫前期,立即完善产科超声,急诊化验LDH 302U/L ↑;ALT 71U/L ↑;AST 88U/L ↑,考虑HELLP综合征,进展迅速,于19:00急诊子宫下段剖宫产术终止妊娠。
(3)现病史
-
产后1小时突发全头部疼痛(11小时前,2022-8-3 20:00)。
-
测血压180/110mmHg,给予硝普钠降压后血压控制在154/101mmHg。
-
查头核磁显示右侧额叶、左顶叶超急性脑出血可能性大,硬膜下及蛛网膜下腔出血,中线偏左。
-
血小板显示进行性下降,肝酶进行性升高。
(4)入院:予甘露醇、白蛋白脱水,气管插管,呼吸机辅助呼吸,后转入我院急诊。
2.体格检查
(1)入院时查体
血压160/80mmHg,血氧100%,心率100次/分,呼吸20次/分,双肺呼吸音粗,心律齐,各瓣膜无杂音,剖宫产术后,放置引流管。
神经内科专科查体:浅昏迷,GCS评分4T(E1VTM3),经口气管插管,双瞳孔正大等圆,对光反射灵敏,疼痛刺激四肢偶有活动,双侧巴氏征阳性。余查体不配合。
(2)实验室检查
2022-08-04 急诊心梗3项+B型钠尿肽:B型钠尿肽509.1pg/ml ↑,肌红蛋白419.7ng/ml,肌钙蛋白I 0.025ng/ml ↑。
2022-08-04 急诊凝血6项:纤维蛋白降解产物19.11μg/ml ↑,D-二聚体定量10.16ml ↑,纤维蛋白原1.73g/L↓,凝血酶时间22.3sec ↑。
2022-08-04 急诊生化:钠132.6mmol/L ↓,葡萄糖8.37mmol/L ↑,肌酐(酶法)101.2μmol/L ↑,尿素8.8mmol/L ↑,总二氧化碳16.5mmol/L↓,丙氨酸氨基转移酶471.7U/L ↑,天门冬氨酸氨基转移酶947.3U/L ↑,总蛋白53.7g/L↓、白蛋白(溴甲酚绿法)25.9g/L↓,总胆红素33.3μmol/L ↑,白蛋白/球蛋白0.9↓,直接胆红素15.7μmol/L ↑,间接胆红素17.6μmol/L ↑,肾小球滤过率69.8ml/min↓。
2022-08-04 急诊血常规+CRP+血糖+血型:快速C反应蛋白39.6mg/L ↑,RH血型 阴性(D抗原)A型,白细胞绝对值19.43×109/L ↑,淋巴细胞群绝对值0.95×109/L↓,单核细胞群绝对值0.74×109/L ↑,中性粒细胞绝对值17.73×109/L ↑,嗜酸性细胞绝对值0×109/L↓,淋巴细胞群相对值4.9%↓,中性粒细胞相对值91.2% ↑,嗜酸性细胞相对值0%↓,红细胞绝对值3.33×1012/L↓,血红蛋白109g/L↓,血小板绝对值51×109/L↓,红细胞压积0.31L/L↓。
2022-08-05易栓症:AT-Ⅲ 66.00%↓(83%-128%)PS ACT 49.70%↓(63.5-149.0)。
(3)辅助检查
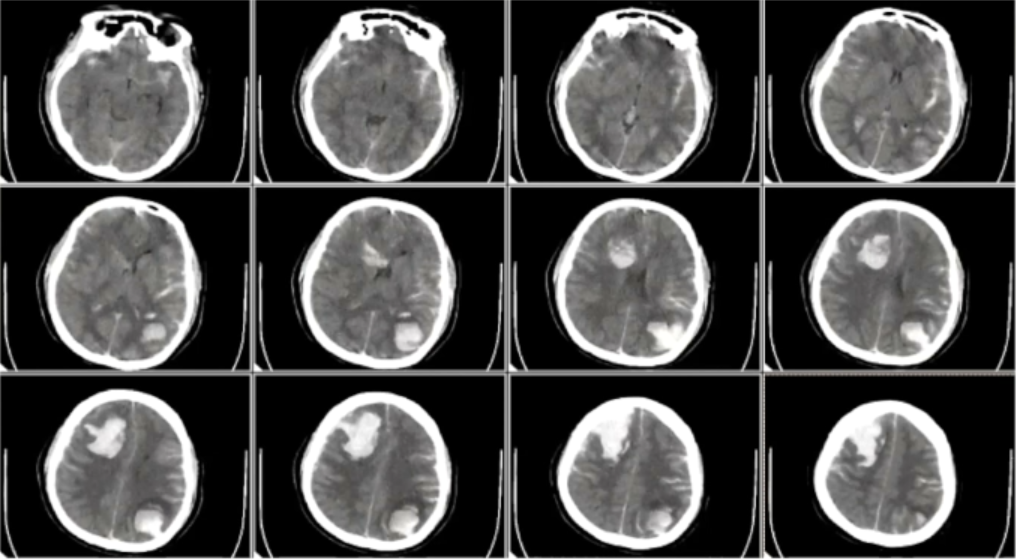
2022-8-4 入院头部CT

2022-8-4 入院胸部CT
2022-8-5入院腹部CT
3.病例特点
-
青年女性,急性进展病程。
-
妊娠高血压综合征伴溶血、肝酶升高、血小板减少,考虑HELLP综合征。
-
产后出现头痛,头部CT提示多发颅内出血。
4.诊断
(1)定位诊断
-
症状:头痛→脑膜、血管等颅内痛敏结构。
-
体征:浅昏迷→脑干网状上行激活系统;双侧巴氏征→双侧皮质脊髓束。
-
检查:头部CT示右侧额叶、左顶叶急性脑出血,硬膜下及蛛网膜下腔出血,脑疝。
以上提示病位:右侧额叶、左侧顶叶、脑干、蛛网膜下腔。
实验室检查:凝血异常、肝酶异常、血小板下降→血液系统。
(2)定性诊断
-
脑出血
-
病因诊断:患者高危产妇,妊娠高血压综合征伴溶血、肝酶升高、血小板减少,考虑HELLP综合征。
(3)鉴别诊断
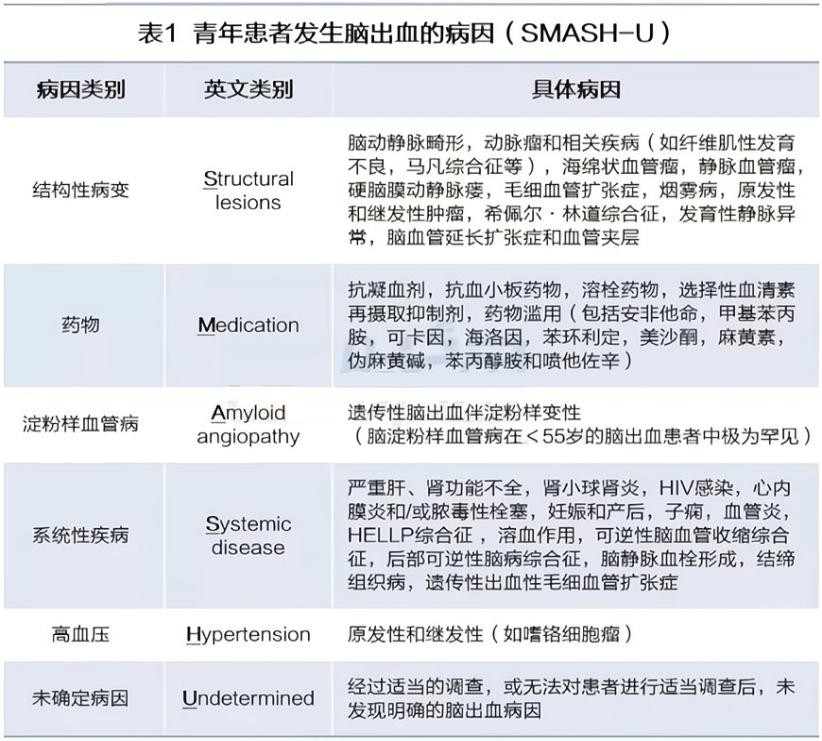
5.诊疗经过
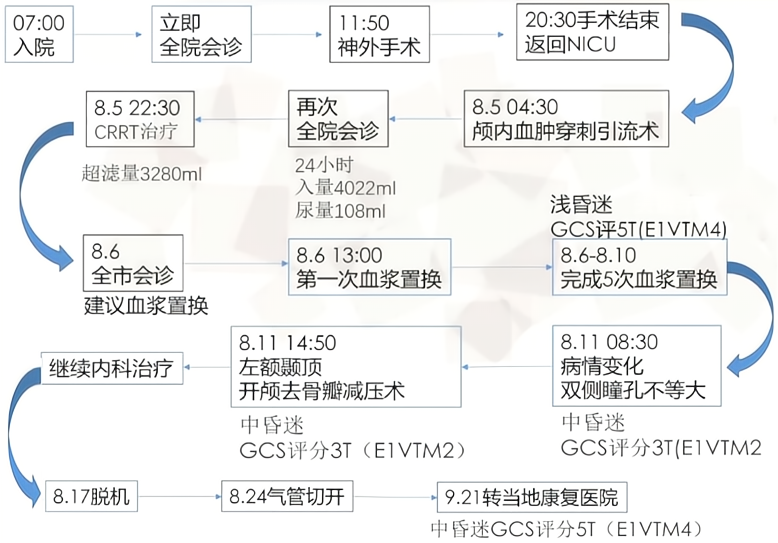
8-4手术结束后,患者中昏迷,GCS评分2T(E1VTM1),可见肉眼血尿、头部术口纱布渗血、左侧股静脉穿刺部位渗血。
8-4术后CT:
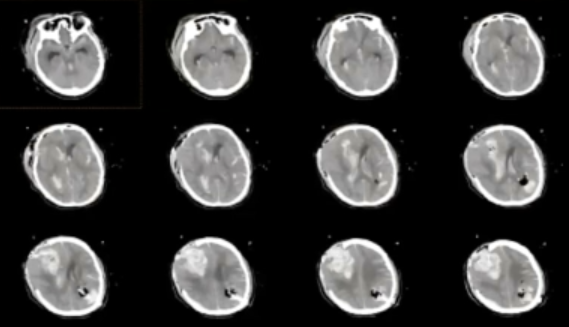
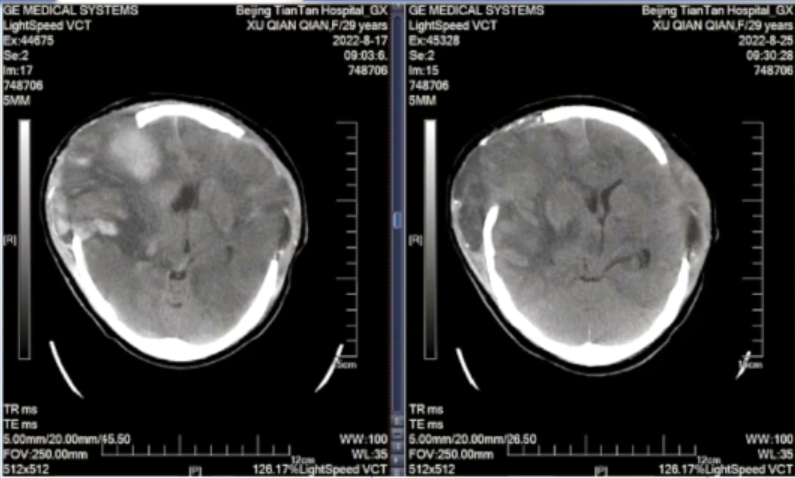
8-17、8-25 CT结果:
1.背景
HELLP综合征首次于1982年被Weinstein提出并命名,该病主要以溶血、肝酶升高和血小板减少为特点。
国外HELLP综合征的发生率为0.5%-0.9%,占重度妊娠期高血压疾病的10%-20%;国内发生率明显低于国外,占重度妊娠期高血压疾病的2.7%。
多见于妊娠中晚期或者产褥期,其中约70%的患者发生于产前,好发于妊娠28-36周,约30%发生于产后数小时至7d,最常见于产后48h内,伴或不伴高血压。
2.机制
发病机制:尚未明确,相关学说有免疫排斥学说、补体激活学说、脂肪酸氧化代谢学说等,该病或可能与基因相关(如糖皮质激素受体基因、FAS基因、Toll样受体基因、FVL突变及VEGF基因等)。
病理机制:在全身小血管严重痉挛收缩的基础上出现的血小板减少并发微血管病性溶血。血管痉挛、内皮细胞受损、血小板聚集或消耗性减少、纤维蛋白沉积、红细胞破裂,最终出现多种脏器功能异常。
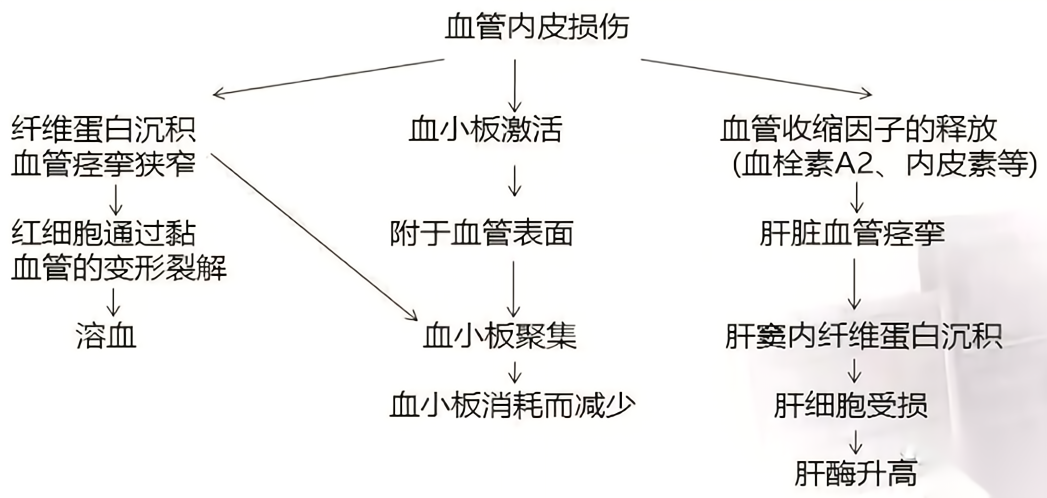
3.临床特点
(1)HELLP综合征作为胎盘源性疾病,患者在分娩之后能够出现好转,但并非立竿见影,分娩后48小时仍可能加重,建议每12小时复查实验室指标。
(2)通常情况下,在产后第4日出现血小板计数上升和LDH浓度降低的趋势。
(3)血小板计数降低多持续至产后24-48小时,血清LDH浓度通常在此时达到峰值水平;血小板计数基本在产后6日内或在达到最低值的72小时内上升至100,000/ul以上。
(4)在产后4日没有明显恢复,需鉴别HELLP综合征外的其他诊断。
4.临床表现
(1)缺乏特异性,呈现多样化,多数发生在产前也可以发生在产后。典型症状为全身不适、右上腹疼痛、体重骤增、脉压差增大。少数孕妇可有恶心、呕吐等消化系统表现,高血压、蛋白尿的表现可不典型。
(2)严重并发症与重度子痫前期的严重并发症有重叠,包括:心肺并发症,如肺水肿、胸腔或心包积液、充血性心力衰竭、心肌梗死或心脏停搏;血液系统并发症,如DIC;中枢神经系统并发症,如卒中、脑水肿、高血压脑病、视力丧失、PRES;肝脏并发症,如肝包膜下血肿或破裂;肾脏并发症,伴有急性肾小管坏死或急性肾功能衰竭;胎盘早剥等。
(3)妊娠相关的血栓性微血管病,包括重度子痫前期、HELLP综合征、产后溶血尿毒综合征、血栓性血小板减少性紫癜等,在疾病达到一定严重程度时,临床表现近似。
5.诊断标准
参照我国妊娠期高血压疾病诊治指南(2020),国内使用的HELLP综合征诊断标准包括微血管内溶血:LDH水平升高;外周血涂片中可以见到破碎红细胞、球形红细胞;胆红素>20.5umol/L;血红蛋白轻度下降;转氨酶水平升高:ALT≥40U/L或AST≥70U/L;血小板计数减少:血小板计数<100×109/L。
国外还有田纳西(Tennessee)标准以及Mississippi分级,Tennessee标准与国内标准基本一致,只是要求AST≥70IU/L;Mississippi分级是依据患者血小板下降的程度,进行HELLP综合征严重程度的分级。这里对于血小板的下降给予了一个更宽泛的标准,当血小板≤150×109/L,则考虑为HELLP综合征。血小板下降的越厉害,提示疾病越严重。
6.治疗
(1)糖皮质激素:血小板<50×109/L考虑糖皮质激素治疗,可能使血小板计数、乳酸脱氢酶、肝功等各项参数改善,尿量增加,平均动脉压下降,并可促使胎儿肺成熟。
(2)输注血小板:①血小板计数>50×109/L且不存在过度失血或血小板功能异常时,不建议预防性输注血小板或剖宫产术前输注血小板;②<50×109/L可考虑肾上腺皮质激素治疗;③<50×109/L且血小板计数迅速下降或者存在凝血功能障碍时应考虑备血及血小板;④<20×109/L时或剖宫产术时或有出血时,应输注血小板、新鲜冻干血浆。
(3)孕妇状况的整体评估,适时终止妊娠:绝大多数HELLP综合征孕妇应在积极治疗后终止妊娠;目前不推荐期待治疗。
(4)其他治疗:在HELLP综合征治疗中必要时需进行血浆置换或血液透析,关键是注意全面的孕妇状况整体评估和病因鉴别,给予合理的对症治疗和多学科管理,存在严重并发症时注意强化危重症管理。
7.预后
高级生命支持,神经重症、神经外科、肾内科、血液科、妇产科等多学科协作。严密监测生命体征,积极抗感染,对症处理并发症,CRRT、血浆置换等积极治疗。


发表留言
暂无留言
输入您的留言参与专家互动